Стол при жкб и холецистите
Обновлено: 19.05.2024
Хронический холецистит или желчнокаменная болезнь, осложненные хроническим билиарным панкреатитом, — одно из распространенных сочетаний, с которыми к нам в центр все чаще и чаще обращаются пациенты.
Лечение начинается с приема гастроэнтеролога, н котором вы получите подробную консультацию врача по диагностике и лечению, которые помогут:
- выявить точную причину заболевания;
- подобрать оптимальное лечение;
- избавиться от неприятных симптомов и предотвратить опасные осложнения.
В случае сочетания хронического холецистита и хронического панкреатита перед началом лечения необходимо выявить, какая патология желчного пузыря и желчных путей является причиной данного состояния. От этого зависит выбор дальнейшей тактики лечения – консервативный или оперативный подход.
После удаления желчного пузыря рекомендуется придерживаться диеты и наблюдаться у врача для исключения развития осложнений.
При сочетании хронического некалькулезного (без камней в желчном пузыре) холецистита и хронического панкреатита для лечения используются:
- Лечебная диета и лекарственные препараты, направленные на создание покоя для поджелудочной железы.
- Лекарственные препараты для снятия болевого приступа и нормализации оттока желчи.
- Лекарственные препараты для корректировки ферментной недостаточности при ее наличии.
Пациент в результате лечения получит
- Ослабление симптомов и улучшение качества жизни.
- Профилактику осложнений и удлинение ремиссии.
- Торможение воспалительного процесса в поджелудочной железе.
- Устранение факторов риска.
Советы и рекомендации
После снятия обострения мы рекомендуем придерживаться диеты лечебного стола 5п (панкреатический) в щадящем или расширенном варианте, отказаться от алкоголя и курения и принимать лекарственные препараты, назначенные врачом.
Справочная информация
Длительное течение хронического холецистита, в особенности калькулезного с образованием камней, может стать причиной приступа острого панкреатита или постепенного развития хронического билиарного панкреатита. Это связано с анатомическими особенностями строения желудочно-кишечного тракта и с близким соседством общего желчного протока и панкреатического протока. Общий желчный проток и панкреатический проток при впадении в двенадцатиперстную кишку объединяются и регулируются специальной мышечной структурой – сфинктером Одди.
Основные симптомы
- боли в животе и тяжесть в правом подреберьи;
- тошнота, рвота;
- неприятные привкусы во рту;
- вздутие живота, метеоризм, послабление стула;
- похудение, снижение аппетита.
Механизм развития заболевания
Среди возможных причин такого сочетания можно отметить:
«Правильный выбор санатория является значительным шагом на пути к сохранению и приумножению здоровья. «Горный» – это курортный комплекс, объединивший опыт и знания российской и советской курортологии. Наличие современного медицинского оборудования и инновационных установок, профессионализм персонала и любовь к своему делу послужат залогом в продлении долголетия» – главный врач санатория Караулов Александр Олегович.
Диета при холецистите

Холецистит — воспаление желчного пузыря инфекционной природы (бактериальной, вирусной паразитарной).
Немаловажной причиной развития этого заболевания является также застой желчи и изменение ее состава. Существует две формы заболевания: бескаменный и калькулезный холецистит, а воспаление может быть катаральным и гнойным.
Характерны следующие симптомы заболевания:
- Болевой — локализация болей в правом подреберье и точке желчного пузыря. Чаще она проявляется после жирной, жареной пищи, употребления газированной воды и пива, нередко связана с психоэмоциональным напряжением. Это могут быть тупые боли (в стадии ремиссии), резкие и нестерпимые (в стадии обострения). Боль может отдавать в лопатку, плечо, область шеи.
- Диспепсический, возникающий при забрасывании желчи в желудок — появляется горечь во рту, присоединяются также тошнота и рвота.
- Кишечной диспепсии — метеоризм, частые поносы, непереносимость молочной диеты, запоры. При холецистопанкреатите — жидкий стул.
При симптомах воспаления желчного пузыря лечение диетой является важной составляющей общего лечения. Она назначается при острых формах, обострении хронических форм холецистита (калькулезного и некалькулезного), холангите, дискинезии желчевыводящих путей.
Давайте разберемся, какая диета рекомендуется при всех этих заболеваниях. Базовой диетой является Стол №5 и его разновидности. Диета при воспалении желчного пузыря в зависимости от стадии заболевания в той или иной степени исключает механические и химические раздражители. Поэтому блюда варятся, а не жарятся, протираются или мелко рубятся. Исключается грубая, острая и жирная пища, а при холецистите с камнями дополнительно — желтки яиц и ограничиваются растительные масла, которые обладают выраженным желчегонным действием, что может вызвать приступ печеночной колики.
Диета при холецистите в период обострения
В первые дни при обострении с целью максимального щажения ЖКТ проводят полное голодание. Разрешается питье: некрепкий чай, разбавленные соки, отвары шиповника. На 3 сутки назначается противовоспалительный вариант — Диета №5В, исключающая любые механические и химические раздражители. Она рекомендуется на короткий срок (4-5 дней) — на время пребывания больного на строгом постельном режиме.
В ней ограничиваются углеводы до 200 г (за счет простых — сахар, джемы, мед, варенье), снижается содержание белка (до 80 г), а также количество жира. Пища готовится без соли и только протертая: в виде суфле, пюре и слизистых супов. Важно соблюдать дробность питания (не менее 5 раз) и принимать пишу малыми порциями. Калорийность дневного рациона на уровне 1600 ккал, предусматривается употребление жидкости (до 2,5 л/сутки).
В рацион вводятся только:
- легкая протертая пища на воде и без сливочного масла;
- слизистые супы (на основе овсяной, рисовой и манной крупы);
- жидкие протертые каши (овсяная и рисовая) с добавлением молока;
- протертые компоты, желе, соки овощные;
- постепенно вводят протертое вареное мясо (немного), нежирный творог, отварную рыбу;
- хлеб пшеничный или сухари.
В ней исключаются:
- Продукты, усиливающие процессы брожения и гниения (бобовые, пшено, капуста в любом виде).
- Сильные стимуляторы желчеотделения и секреции (пряности, грибы, хрен, маринованные овощи, горчица, соленые, квашеные продукты).
- Экстрактивные вещества (бульоны из бобовых, мясные, рыбные и грибные).
- Продукты с эфирными маслами (репа, редис, редька, чеснок, лук).
- Богатые клетчаткой и кислые фрукты (цитрусовые, кислые сорта слив, клюква).
- Жирные сорта мяса, жареное, копчености, печень, мозги, консервы, почки, тушеное мясо, колбасы.
- Сливки, жирный и кислый творог.
- Кофе, какао, напитки с газом.
Список продуктов, которые разрешены:
- Несвежий пшеничный хлеб или сухари.
- Вегетарианские супы-пюре с протертыми овощами (картофель, морковь, тыква). Допускают супы с разваренной крупой (манная, рис, овсяная).
- Нежирные говядина, курица, кролик, индейка в виде суфле, кнелей, пюре. Употребление птицы разрешается куском.Нежирная отварная, паровая рыба (куском и в виде фарша).
- Молоко, кисломолочные напитки, нежирный и полужирный творог.
- Белковые паровые омлеты, один желток в день можно добавлять только в блюда.
- Протертые каши из круп: риса, гречневой, овсяной, геркулеса, сваренные на воде и пополам с молоком.
- Отварная тонкая вермишель.
- Картофель, цветная капуста, морковь, свекла в отварном виде и протертые. Отварные кабачки и тыкву можно употреблять, нарезанными кусочками.
- Спелые фрукты (запеченные и в сыром протертом виде), кисели, протертые сухофрукты.
- Мед, сахар, молочный кисель, варенье, зефир, мармелад.
- Сливочное масло в блюда (20-30 г в день).
- Чай с лимоном и сахаром, некрепкий кофе, сладкие соки, настой шиповника.
Диета при хроническом холецистите
Вне обострения основным принципом питания является умеренное щажение желчного пузыря и печени, нормализация функции желчевыделения и уровня холестерина у пациента. Назначается базовая Диета № 5, которая является физиологически полноценным питанием и в ней предусмотрен дробный прием пищи, который также способствует регулярному оттоку желчи.
Калорийность питания составляет 2400-2600 ккал (белки — 80 г, жиры — 80 г, углеводы — 400 г). Ограничено употребление соли (10 г), жидкость в пределах 1,5-2 л. В питании несколько ограничиваются жиры (особенно тугоплавкие). Блюда готовят отварными, на пару, и уже разрешено запекание без корочки.
Овощи для блюд не пассеруют и перетирают только овощи, богатые клетчаткой, а также жилистое мясо. Необходим чёткий режим и прием пищи 5-6 раз в день. Питание при хроническом холецистите вне обострения направлено на умеренную стимуляцию желчевыделения, поэтому содержит:
- Салаты и винегреты, заправленные нерафинированным растительным маслом (их нужно менять).
- Различные овощи, ягоды и фрукты.
- Большое содержание клетчатки (за счет употребления круп, овощей и фруктов), что необходимо при наличии запоров.
- Куриные яйца (не более одного), поскольку желтки оказывают желчегонное действие. При болях и появлении горечи во рту, которые могут появиться при употреблении яиц, разрешаются только блюда из яичных белков.
Из рациона исключаются:
- Продукты с эфирными маслами (чеснок, цитрусовые).
- Высоко экстрактивные блюда (все бульоны, капустный отвар).
- Овощи, содержащие щавелевую кислоту (щавель, шпинат).
- Слоёное и сдобное тесто.
- Жирное мясо и субпродукты, содержащие холестерин (печень, почки, мозги).
- Алкоголь.
- Ограничиваются легкоусвояемые углеводы (варенье, сахар, конфеты, мед) и жирное молоко, сливки, ряженка, сметана.
Диета № 5 может применяться до 1,5-2 лет. При обострении хронического холецистита проводится соответствующее лечение и назначается диетическое питание, как при остром холецистите, то есть больного переводят на Стол №5А.
Диета при калькулезном холецистите в период ремиссии не отличается от вышеописанной. В данном случае также показан базовый стол. Ограничения касаются только употребления желтков яиц — можно только 0,5 желтка в блюда, запрещены трудноперевариваемые жиры, растительные масла в количестве, которое не вызывает приступы.
В силу топографической близости, общности кровоснабжения и иннервации, при ЖКБ и холецистите в патологический процесс вовлекаются гастродуоденальная система, поджелудочная железа и кишечник.
При сочетанной патологии (холецистит и панкреатит) применяется разновидность Стола №5 — Стол №5П. Для него характерно увеличение содержания белков (до 120 г) и еще большее ограничение жиров и углеводов, которые стимулируют функцию поджелудочной железы. Также ограничиваются экстрактивные вещества (отвар капусты, мясные и рыбные бульоны) и грубая клетчатка овощей. Все блюда подаются в отварном или паровом виде, измельченными. Диету назначают на 2-3 месяца, затем расширяют количество пищи и перечень продуктов.
Если основному заболеванию сопутствует гастродуоденит, то питание несколько видоизменяют в пределах Стола №1. Диеты имеет много общего: исключают блюда — возбудители секреции желудка, а также очень горячие и очень холодные блюда. Пища рекомендована жидкая или кашицеобразная в вареном и протертом виде. Исключают прием продуктов, богатых клетчаткой (репа, горох, редька, фасоль, редис, спаржа), фруктов с грубой кожицей (крыжовник, виноград, финики, смородина), цельнозерновой хлеб, а также грубое жилистое мясо, кожу птицы и рыбы.
Нужно отметить, что не всегда медикаментозным лечением и соблюдением диеты можно достичь ремиссии. В случае частых обострений холецистита, при его осложнениях (гнойный, флегмонозный), а также при ЖКБ рекомендуют оперативное лечение.
Питание является важнейшей составляющей послеоперационного восстановительного периода. Через 12 часов после операции разрешается пить воду без газа небольшими глотками (до 500 мл в день). На вторые сутки в рацион вводят нежирный кефир, несладкий чай, кисель порциями не более 0,5 стакана с периодичностью в 3 часа.
На 3-4 день разрешается уже прием пищи и питание организуется до 8 раз в день, порциями по 150 г: картофельное пюре (полужидкое), протертые супы на воде, омлет из яичных белков, перетертая отварная рыба, фруктовое желе. Из жидкостей можно пить соки (яблочный, тыквенный) и чай с сахаром.

Подсушенный пшеничный хлеб
На пятый день вводят галетное печенье и подсушенный пшеничный хлеб. Через неделю добавляют перетертые каши (гречневую, овсяную), отварное прокрученное мясо, нежирный творог, кисломолочные продукты и овощное пюре. После этого больной может переводиться на Стол № 5А, несколько позже — Стол №5.
Диета при желчнокаменной болезни (ЖКБ)

Желчнокаменная болезнь рассматривается как дисметаболическое заболевание, при котором формируются камни в желчном пузыре на фоне нарушения обмена холестерина или билирубина. Камни бывают холестериновыми, пигментными (или билирубиновые), кальциевыми и смешанными.
Холестериновые и черные пигментные формируются чаще в пузыре, а коричневые — в протоках. Причиной их образования является избыточная насыщенность желчи осадком. В желчном пузыре постоянно происходит процессе сгущения желчи, и она становится более насыщенной холестерином.
Образование камней — процесс динамический и выпадение кристаллов чередуется с их растворением, правда частичным. В образованном камне постоянно увеличивается количество трудно растворимого холестерина, и он увеличивается в размерах. В год рост камней варьирует от 1 до 4 мм, новые образуются лишь у 14% больных.
В возникновении холестеринового холелитиаза играет роль семейная предрасположенность, дефекты синтеза солюбилизаторов, географическое место проживания, ожирение, цирроз печени, беременность, сахарный диабет, стаз желчи в пузыре, дислипопротеинемия (повышенный уровень холестерина в крови). Определенное место занимает неправильное питание: избыток в рационе углеводов и белков животного происхождения, недостаток растительных волокон и растительных белков.
На начальных этапах заболевания на УЗИ в течение нескольких лет может выявляться перенасыщенная холестерином густая желчь (билиарный сладж) — это период нарушений ее физико-химических свойств. Клинические проявления болезни отсутствуют и это время наиболее благоприятно для консервативного лечения (снижение литогенности желчи и нормализация желчевыделения).
Если изменения химического состава желчи не устраняются, а присоединяется воспаление слизистой и гипомоторная дисфункция пузыря начинается формирование микролитов до 5 мм. Этот период также протекает без клинических проявлений. Эффективным является консервативное лечение (хенотерапия).
Затем микролиты слипаются с образованием макролитов размером более 5 мм. Усугубляется воспаление и нарушение моторики желчного пузыря. Уже появляются некоторые неспецифические симптомы: ноющие боли, горечь во рту, тяжесть в правом подреберье, возникающие при погрешности в диете, склонность к метеоризму, частые поносы и запоры. При приступе резкие, нестерпимые боли возникают внезапно, иррадиируют в правую руку и лопатку, сопровождаются тошнотой, многократной рвотой, которая не приносит облегчения. Провоцирует приступ прием алкоголя и прием жирной пищи, тряска, езда, психоэмоциональное напряжение или ношение тяжести.
Больным при обнаружении макролитов предлагается литотрипсия (раздробление при наличии единичных и немногочисленных камней) или контактное растворение конкрементов (контактный литолиз). При данном методе растворяющее вещество вводится в пузырь или протоки. Растворяются только холестериновые камни любого размера. Для процедуры используют эфир метилтретбутил при наличии камней в пузыре и эфир пропионат — в желчных протоках.
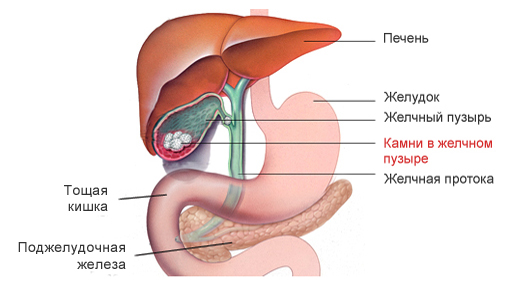
Камни в желчном пузыре
Как уже отмечалось, употребление пищи с большим содержанием холестерина, жиров и рафинированных углеводов, беспорядочный режим и несбалансированное питание влияют на процесс образования камней. При симптомах желчекаменной болезни лечение диетой является необходимым на всех стадиях заболевания. Как указывалось выше, на ранних стадиях билиарного сладжа можно полностью наладить состав желчи и предотвратить образование камней. На стадии микролитов питанием и применением препаратов можно изменить состав желчи и растворить их, а при образовавшихся камнях — стабилизировать их рост и предупреждать обострения (желчные колики).
Давайте разберемся, какая диета при желчнокаменной болезни может назначаться? Базовой диетой является Стол №5 и его разновидности в зависимости от стадии заболевания. Разумеется, при желчекаменной болезни нельзя употреблять продукты, содержащие холестерин и рекомендуется обогащение рациона растительной клетчаткой. Холестериновые камни встречаются у лиц, страдающих перееданием, злоупотребляющих животными жирами, жирными сортами мяса, яйцами и икрой. Исключается также острая и жирная пища, желтки яиц и при плохой переносимости ограничиваются растительные масла, которые обладают выраженным желчегонным действием и могут спровоцировать приступ ЖКБ желчного пузыря.
Лечение диетой при камнях в желчном пузыре предусматривает:
- Ограничение жиров до 80 г (75% животных, растительных — 25%).
- Увеличение пищевых волокон (за счет овощей и фруктов).
- Увеличение содержания продуктов с солями магния.
- Для устранения застоя желчи прием пищи до 6 раз в день.
- Не рекомендуется употреблять алкогольные напитки (даже в «малых» количествах).
- Нельзя допускать увеличения веса. При сопутствующем ожирении энергоценность диеты нужно снизить, ограничивая количество жиров (70 г) и углеводов (250-300 г). Снижение веса благоприятно сказывается на течении желчнокаменной болезни.
- Литогенность желчи устраняется длительным применением хенодеоксихолевой кислоты и урсодеоксихолевой кислоты (не менее 6 месяцев).
На первой стадии заболевания нет запрещенных продуктов, но необходимо соблюдать режим питания, поскольку прием пищи в определенное время стимулирует секрецию желчи и моторную функцию пузыря.
Вне обострения необходимо умеренное щажение желчного пузыря и печени, нормализация функции желчевыделения и уровня холестерина, что обеспечивает рацион базового Стола №5. Это физиологически полноценное питание, в котором предусмотрен дробный прием пищи, способствующий регулярному оттоку желчи. Калорийность питания составляет 2400-2600 ккал (белки — 80 г, жиры — 80 г, углеводы — 400 г).
Ограничено употребление соли (10 г), жиров (особенно тугоплавких), жидкость в пределах 1,5-2 л. Блюда готовят отварными, на пару и уже разрешено запекание без корочки. Овощи для блюд не пассеруют и перетирают только овощи, богатые клетчаткой, а также жилистое мясо. Необходим чёткий режим и прием пищи 5-6 раз в день.
Поскольку необходимо умеренно стимулировать желчевыделение и предупреждать появление камней, то рацион предусматривает:
- Большое количество клетчатки (за счет употребления овощей и фруктов), что особенно необходимо при наличии запоров. Дополнительно в рацион вводятся отруби.
- Салаты и винегреты, заправленные нерафинированным растительным маслом (их нужно менять, особенную ценность имеет оливковое масло).
- Любые овощи, ягоды и фрукты.
- Употребление кисломолочных продуктов и растительной пищи для достижения щелочной реакции желчи. В этом плане невыгодно отличаются крупяные изделия и мучные изделия, которые ощелачивают желчь, в связи с этим данные продукты следует ограничить, особенно если имеется избыточный вес.
- Следует отдать предпочтение гречневой, пшенной, овсяной и ячневой крупам и зерновому хлебу, которые, кроме всего прочего, снабжают организм магнием.
- Введение достаточного количества белка (нежирная рыба, мясо, творог, белок куриный) и растительных масел, которые усиливают выработку эндогенных желчных кислот. Разрешаются блюда из яичных белков, ограничение касается желтков — при выраженной гиперхолестеринемии можно только 0,5 желтка в блюда ежедневно.
- Употребление продуктов, богатых витамином А (молоко, сливки, творог, сметана, сливочное масло).
- Соблюдение достаточного питьевого режима (до 2-х литров в день), что предупреждает застой желчи, а также принципов регулярного и дробного питания.
- продукты с эфирными маслами (чеснок, цитрусовые);
- высоко экстрактивные блюда (все бульоны, капустный отвар);
- овощи с высоким содержанием щавелевой кислоты (щавель, шпинат);
- сдобное, песочное и слоеное тесто;
- жирное мясо и субпродукты, содержащие холестерин (печень, почки, мозги), все жареные блюда;
- алкоголь;
- ограничиваются легкоусвояемые углеводы (сахар, варенье, кондитерские изделия, мед, конфеты).
Магниевая диета при желчнокаменной болезни (особенно показана, если имеются запоры, а также дискинезия с недостаточным опорожнением пузыря) построена на основе Стола №5, но дополнительно обогащена продуктами, содержащими магний: отрубной хлеб и хлеб из муки грубого помола, изделия из молотых отрубей, гречневая и пшенная крупы, отвар из отрубей, овощи и фрукты, в том числе сухофрукты).
Все эти продукты стимулируют желчевыделение, усиливают двигательную функцию желчного пузыря и кишечника, что в итоге способствует выведению холестерина, из которого при застое желчи образуются камни в желчном пузыре. Однако магниевая диета не назначается при наличии гастрита, энтероколита с брожением и поносами, а также в период обострения.
Диета при желчнокаменной болезни в период обострения
При обострении ЖКБ в первый день с целью максимального щажения ЖКТ проводят полное голодание. В этот день можно пить некрепкий чай, разбавленные соки, отвары шиповника. На 2-3 сутки назначается противовоспалительный вариант — Диета №5В, исключающая любые механические и химические раздражители. Она рекомендуется на короткий срок до 5 дней.
В ней ограничиваются углеводы до 200 г (за счет простых — сахар, джемы, мед, варенье), снижается содержание белка (до 80 г), а также количество жира. Пища готовится без соли и только протертая: в виде суфле, пюре и слизистых супов. Важно соблюдать дробность питания (не менее 5 раз) и принимать пишу малыми порциями. Калорийность на уровне 1600 ккал, предусматривается употребление жидкости (2-2,5 л/сутки).
- легкая протертая пища на воде и без масла;
- слизистые супы (на основе овсяной, рисовой и манной крупы);
- жидкие протертые каши (овсяная и рисовая) с добавлением молока;
- желе, овощные соки, компоты с протертыми фруктами;
- постепенно вводят протертое вареное мясо (немного), нежирный творог, вареную рыбу;
- пшеничный хлеб или сухари.
После этого лечебное питание расширяется и на восьмые сутки больных переводят на Диету 5А, а потом и на базовый Стол №5.
При ЖКБ в патологический процесс вовлекаются гастродуоденальная система, поджелудочная железа и кишечник. Панкреатит чаще наблюдается у женщин 50-60 лет с ожирением и гиперлипидемией. При желчнокаменной болезни и панкреатите применяется разновидность Стола №5 — Стол №5П. Для него характерно еще большее ограничение жиров и углеводов, которые стимулируют функцию поджелудочной железы. Также ограничиваются экстрактивные вещества (отвар капусты, мясные и рыбные бульоны) и грубая клетчатка овощей. При ожирении рекомендуется снижение калорийности рациона за счет значительного ограничения углеводов. Все блюда готовятся в отварном или паровом виде и измельчаются.
При калькулезном холецистите, имеющем тенденцию к частым обострениям, рекомендуют оперативное лечение. В после операционный восстановительный период очень важно питание больного. Через 12 часов после операции разрешается пить воду без газа небольшими глотками (до 500 мл в день). На вторые сутки в рацион вводят нежирный кефир, несладкий чай, кисель — порциями не более 0,5 стакана с периодичностью в 3 часа.
На 3-4 день разрешается уже прием пищи и питание организуется до 8 раз в день, порциями по 150 г: картофельное пюре (полужидкое), протертые супы, омлет из яичных белков, перетертая отварная рыба, фруктовое желе. Из жидкостей можно пить разбавленные соки (яблочный, тыквенный) и чай с сахаром. На пятый день вводят галетное печенье и подсушенный пшеничный хлеб. Через неделю добавляют перетертые каши (гречневую, овсяную), отварное прокрученное мясо, творог, кефир, йогурт и овощное пюре. После этого больной может переводиться на Стол № 5А, несколько позже — на Стол №5.
После операции, как последствия ее, возможны поражения желчных путей: холангит и холедохолитиаз — образование камней в общем желчном протоке, который проявляется коликообразными болями, желтухой, лихорадкой и ознобом. Если холедохолитиаз не устраняется в срочном порядке, то присоединяется восходящий холангит.
С учетом преобладания основного или сопутствующего заболевания назначаются Столы №5А или №5В. Исключены продукты, богатые холестерином, грубой клетчаткой, эфирными маслами, вызывающие брожение, источники экстрактивных веществ. Пищу готовят только протертую. Мясные блюда только рубленными или протертыми, а отварная рыба допускается куском. Ограничивают количество овощных блюд и разрешают их только в виде отварных пюре. Фрукты в виде киселей, компотов с протертыми ягодами и фруктами, а яблоки только запеченные.
После холецистэктомии при наличии дуоденита и панкреатита назначают щадящую Диету № 5Щ. Ее применяют до 3 недель до стихания болей и диспепсических расстройств. Далее назначают базовый стол №5.
Если после холецистэктомии возникают явления застоя желчи, рекомендуют Стол № 5 Л/Ж — липотропно-жировой. Он способствует усилению желчеотделения, оказывает липотропное действие. Это физиологически полноценная диета, но ограничено содержание простых углеводов и повышено содержание жиров (в равной пропорции животные и растительные). Кроме паровых блюд вводятся и запеченные, а для стимулирования желчеотделения — не острые и несоленые закуски. Разрешаются употребление макарон и рассыпчатых каш, запеченных овощей и свежих фруктов. Пища не измельчается. Исключается жарка. Питание небольшими порциями.
Стол №5
Лечебная диета №5 по Певзнеру рекомендуется людям в период выздоровления после острых гепатитов и холециститов, вне обострения хронического гепатита, при циррозе печени без её недостаточности, при хроническом холецистите и желчнокаменной болезни, когда нет обострения. Придерживаться этой диеты рекомендуется, если нет выраженных заболеваний кишечника и желудка.
Диета обеспечивает полноценное питание, щадяще действуя на печень. В результате работа печени и желчных путей приходит в норму, улучшается желчеотделение. Стол №5 содержит оптимальное количество белков, жиров и углеводов, и одновременно исключает продукты, которые богаты пуринами, азотистыми веществами, холестерином, эфирными маслами, щавелевой кислотой, продуктами окисления жира, которые образуются при жарении. При этом рацион диеты №5 обогащён клетчаткой, пектинами, жидкостью.
Питание по этой диете исключает жареные блюда, изредка допускаются тушёные, а преобладают отварные и запечённые блюда. Протирают только жилистое мясо и богатые клетчаткой овощи. Овощи не пассеруют. Оптимальное количество приёмов пищи – пять-шесть раз в сутки, при этом пища должна быть только в тёплом виде. Особенность диеты №5 в том, что она должна применяться длительно, в течение полутора-двух лет. Важно отметить, что вне периодов обострений рацион не сильно отличается от здорового питания, за исключением лишь некоторых особенностей. Поэтому такая продолжительность не должна пугать и настораживать.
Диета №5: химический состав и энергетическая ценность.
Белки – 90-100 г (60% животные), жиры – 80-100 г (30% растительные), углеводы – 350-400 г (70-90 г сахара), соль – 10 г, свободной жидкости – 1,8 – 2,5 л. Калорийность диеты – 2500-2900 ккал.
Стол №5 таблица продуктов: разрешенные и запрещенные
Хлебные изделия
Пшеничный хлеб из муки 1-го и 2-го сорта, ржаной хлеб из сеяной и обдирной муки вчерашней выпечки или подсушенный, несдобное печенье.
Свежий хлеб, слоёное и сдобное тесто, жареные пирожки.
Молоко и молочные продукты
Нежирное молоко, свежая простокваша, кефир, творог (полужирный или нежирный) до 200 г в день. В небольшом количестве разрешается неострый, нежирный сыр.
Молоко 6%-ной жирности, сливки, ряженка, сметана, жирный творог, солёный, жирный сыр.
Супы
Вегетарианские супы с протёртыми овощами, супы-пюре и кремы, молочные супы пополам с водой. Допускаются первые блюда с хорошо разваренной крупой (рис, овсяная крупа) и мелко шинкованным картофелем, морковью, тыквой.
Мясные, рыбные и грибные бульоны, окрошка, солёные щи.
Мясо и мясные блюда
Нежирные сорта мяса без сухожилий и фасций, например, говядина, телятина, кролик, курица, индейка. Из мяса обязательно удаляются сухожилия и жир, а птица употребляется без кожи. Рекомендуется готовить котлеты на пару из нежирного фарша.
Жирные сорта мяса, утка, гусь, печень, почки, мозги, копчёности, большинство колбас и все мясные консервы.
Рыба и рыбные блюда
Нежирные сорта рыбы – отварная, паровая или в виде котлет.
Жирные сорта рыбы, копчёную и солёную рыбы, рыбные консервы.
Крупы и макаронные изделия
Рисовая, гречневая, овсяная крупа приготовленная в виде каши на молоке пополам с водой с хорошо разваренной крупой. Также допускаются отварные макаронные изделия.
Овощи
Картофель, морковь, свекла, цветная капуста, зелень. Овощи готовят протёртые, в отварном, паровом виде (пюре, суфле и др.) и сырые.
Шпинат, щавель, редис, редька, зелёный лук, чеснок, грибы, все бобовые, маринованные овощи.
Яйца и блюда из яиц
Белковые паровые и запечённые омлеты. При приготовлении омлета рекомендуют использовать ½-1 желток и 1-2 белков.
Яйца сваренные вкрутую и жареные. При желчекаменной болезни – до ½ желтка в день в блюда.
Жиры
Сливочное масло в ограниченном количестве (в чистом виде 10-20 г в день). При переносимости в блюда можно включать свежие рафинированные растительные масла (20-30 г в день).
Свиное, говяжье, баранье сало, кулинарные жиры.
Закуски
Салаты из свежих овощей с растительным маслом, фруктовые салаты, винегреты, кабачковая икра, заливная рыба (после отваривания), вымоченная, нежирная сельдь, фаршированная рыба, салаты из морепродуктов, отварной рыбы и мяса, докторская, молочная, диетическая колбаса, нежирная ветчина, неострый, нежирный сыр.
Острые и жирные закуски, икра, копчёности, консервы.
Ягоды и фрукты
Спелые, мягкие, сладкие фрукты и ягоды (кроме кислых сортов) в сыром натуральном или протёртом виде, запечённые, варёные. Также готовят кисели, желе, муссы. Сухофрукты употребляют протёртые.
Кислые сорта фруктов и ягод.
Сладости
Сахар, мёд, варенье, мармелад (до 70 г в день), молочные и фруктовые кисели.
Шоколад и изделия из шоколада, кремовые изделия, мороженое, пирожные, торты.
Напитки
Некрепкий чай с лимоном, молоком, некрепкий кофе с молоком, сладкие фруктово-ягодные соки, компот, отвар шиповника.
Чёрный кофе, какао, холодные напитки.
Выделяют два типа этой диеты. Диета №5а назначается людям, которые имеют острый гастрит и холецистит в начальной стадии, ангиохолит и другие поражения желчных путей, заболевания печени и желчных путей в сочетании с воспалительными желудочными и кишечными болезнями либо с язвами желудка и двенадцатиперстной кишки. Она восстанавливает функции печени и желчных путей, стимулирует желчеотделение и накопление гликогена в печени. Эта диета соответствует общим правилам стола №5.
Диета №5п показана при хроническом панкреатите в период выздоровления после обострения, а также рекомендуется вне стадии обострения. Цель этой диеты – привести в норму работу поджелудочной железы, уменьшить возбудимость желчного пузыря. Поэтому в рационе резко ограничены экстрактивные вещества, пурины, тугоплавкие жиры, холестерин, эфирные масла, грубая клетчатка. Недопустимы жареные блюда. Одновременно увеличено количество витаминов.
Примерное меню диеты №5
- Первый завтрак: творог с сахаром и сметаной, каша овсяная молочная, чай.
- Второй завтрак: яблоко печёное.
- Обед: суп из сборных овощей вегетарианский на растительном масле, кура отварная в молочном соусе, отварной рис, компот из сухофруктов.
- Полдник: отвар шиповника.
- Ужин: рыба отварная с соусом белым на овощном отваре, картофельное пюре, ватрушка с творогом, чай.
- На ночь – кефир.
Медицинская диета назначается только лечащим врачом, который полностью владеет информацией об истории болезни конкретного пациента.
Диета при желчекаменной болезни

08.07.2021
Содержание статьи:

Здоровый образ жизни включает рациональное питание, от которого зависит состояние здоровья организма в целом. Нарушение принципов правильного питания приводит к образованию камней в желчном пузыре.
Наибольшую опасность представляют жареные, копчены и жирные блюда, поэтому при первых покалываниях в правом подреберье необходимо исключить из рациона. В зависимости от тяжести течения патологического процесса ограничения могут быть различной степени. Цель диеты при желчекаменной болезни заключается в ускорении расщепления камней и недопущения их повторного образования.
Общие правила
Механизм формирования камней в желчном пузыре включает выпадение осадка и постепенное увеличение в объеме за счет концентрации компонентов желчи. По своим биохимическим свойствам желчь является коллоидом, такой дисперсной системой, состоящей из нескольких веществ, не реагирующих и не смешивающихся. Состоит из холестерина, желчных пигментов и фосфолипидов, окруженных молекулами воды.
В норме все вещества находятся взвешенном состоянии и не образуют осадка.
Заболевание протекает в два периода, первый начальный, камней не наблюдается, но уже изменены органолептические свойства желчи (густая, замазкообразная, неоднородная, с микролитами), во второй период на УЗИ обнаруживаются конкременты. Клиника возникает, когда камень перекрывает желчевыводящие пути или смешается внутри желчного пузыря. Такое состояние крайне нежелательно, лечение в данном случае хирургическое.
Правила питания при камнях в ЖП:
- Диета при желчекаменной болезн назначается на любой стадии заболевания.
На начальной – предотвращение образования камней, на второй – профилактика острого состояния, на третьей – недопущение осложнения холелитиаза.
Холестерин как вещество в воде не растворяется и выпадает в осадок, но при существовании связи с другими веществами этого не происходит. Поэтому необходимо равноценное соотношение составляющих дисперсной системы. Большую роль играют ионы натрия и калия, делая коллоид более стабильным. Кальций и магний наоборот нарушают равновесие веществ, увеличивая риск выпадения осадка.
- Сочетание диеты при желчекаменной болезни с основным лечением.
Правильное питание улучшит состояние больного, однако без применения препаратов при желчекаменной болезни любая погрешность приведет к рецидиву приступа желчной колики.
Пациентам с желчекаменной болезнью рекомендуется выпивать в сутки не менее 2 литров воды, чтобы уменьшить концентрацию желчи. Индивидуальный подбор объема жидкости необходимо проводить лицам с застойной сердечной недостаточностью, артериальной гипертензией и хронической болезнью почек.
- Увеличение продуктов растительного происхождения.
Клетчатка благотворно влияет на работу желудочно-кишечного тракта, в том числе желчного пузыря. Улучшенная перистальтика вызывает усиление дренажа желчи, снижается застой и риск появления камней. Высокое содержание витамина С в капусте, ягодах, шиповнике ускоряет превращение холестерина в желчные кислоты.
Частый прием пищи малыми порциями обеспечивает низкую и постоянную нагрузку на билиарную систему. В результате будет постоянно обновляться содержимое желчного пузыря без риска застоя.
- Продукты необходимо отваривать, готовить на пару, запекать в духовке без образования корочки, тушить. Полный отказ от алкоголя.
Разрешенные продукты
Согласно диете при желчекаменной болезни стол № 5 по Певзнеру разрешается использовать в пищу нежирное мясо. Рыбу можно есть в вареном виде или в качестве котлет на пару.
Хлеб и хлебобулочные изделия предпочтительно 1 или 2 сорта, вчерашнего дня приготовления, либо сушеные.
Магазинное молоко и сметана не противопоказаны, в небольших количествах позволительно употреблять в пищу обезжиренный творог и сыр.
Супы должны быть вегетарианскими, то есть не содержать мясного или рыбьего бульона.
Крупы и овощи можно есть любые. Последние используются как в сыром, так и в вареном виде.
Ягоды и фрукты можно все, кроме кислых. Из них же готовят кисель, компот.
Напитки не должны быть холодными. Разрешается чай, соки, отвар шиповника. Из сладостей не противопоказаны мед, сахар, мармелад и варенья.
Полностью или частично ограниченные продукты
На время лечения следует отказаться от свежего хлеба, кондитерских изделий, шоколада. Кофе и какао также под запретом.
Из первых блюд исключают супы на мясном, грибном и рыбьем бульоне. Суп из шпината и щавеля не разрешен. В летнее время стоит воздержаться от окрошки.
Стоит отказаться от деревенского молока и сметаны из-за высокой жирности, следует ограничить потребление сливочного масла.
Яйца можно употреблять в виде омлета на пару, на 1/2 желток приходится 2 белка по рецепту. Жареные и вареные яйца запрещены.
Запрещены все блюда, где при приготовлении использовалась жарка, с высоким содержанием жира и холестерина.
Алкоголь и специфичные закуски (колбасы, сыры, копчености, соленья) . нельзя употреблять
Диета после операции
После холецистэктомии пациенту первые часы нельзя пить воду, разрешено смачивать губы и полость рта, но не глотать. Через 5 часов можно пить воду небольшими глотками с промежутком в 20 минут. Первые несколько дней пища должна быть жидкая, подойдет кефир 1% и диетический суп. Постепенно вводится гречка, овсянка, картофельное пюре. Первые 7 дней после операции список запрещенных продуктов такой же как при диете 5. Главным условием является многократный прием пищи до 6-7 раз в течение дня. Последний прием за два часа до сна.
Через неделю в рацион вводятся мясные блюда, некислые ягоды и фрукты, овощи. Температура еды должна быть комфортной для организма, оптимальное значение 37-40 градусов.
Диета при желчекаменной болезни сохранятся как минимум месяц, затем совместно с гастроэнтерологом вводятся постепенно послабления в рацион. После диеты под номером 1 пациент переходит на диету при желчекаменной болезни 5, соблюдение длится 1-1,5 года.
Что есть при хроническом течении
Хроническое течение не всегда может сопровождаться обострениями, что значительно расширяет рацион возможных блюд.
Первые блюда могут быть в виде вегетарианских супов овощных и из круп. Вне обострения можно есть супы из нежирной куриной грудки.
Разрешаются сезонные салаты из овощей, например помидоры с огурцами. Заправляется салат сметаной жирности не более 15% или рафинированным маслом, желательно использовать оливковое масло.
Нежирные сорта мяса (кролик, курица, индейка), нежирную рыбу. Способ готовки: на пару или варка.
Следует отказаться от напитков с содержанием кофеина, газированных сладких напитков, кислых соков, алкоголя, в том числе пива.
Молочные продукты, в особенности йогурты с бифидобактериями, будут полезны в диете при желчекаменной болезни. Главное условие – это низкая жирность.
Что есть после удаления камней
Удаление камней с сохранение желчного пузыря не гарантирует полного излечения, так как сохраняются патологические изменения билиарного тракта, действие этиологических факторов, дисбаланс компонентов желчи, что означает возвращение камней после окончания лечения. Чтобы предотвратить повторное образование камней, после удаления конкрементов назначают диету №5 по Певзнеру.
Первый месяц после операции рекомендовано частое дробное питание. В рационе должны преобладать легкие супы, молочные продукты, диетическое мясо на пару. В последующем рекомендуется соблюдение диеты при желчекаменной болезни, однако не запрещается обычный рацион питание. Однако с прежним образом жизни, появлением камней останется вопросом времени, что будет показанием к холецистэктомии.
Несмотря на значительные ограничения по продуктам, меню является достаточно разнообразным. Несложно составить план, отвечающий вкусовым и качественным требованиям.
Понедельник:
На завтрак гречневую кашу с молоком 2,5%
Зеленый чай без сахара
Ржаной хлеб, сливочное масло и ломтиком нежирного сыра.
Второй завтрак нежирный творога, банана и йогурта без добавок.
Обед суп с овощами, салат из свеклы и сметаны 10%, рыбные котлеты на пару, некрепкий чай.
Полдник Яблоко красное, персиковый сок.
Ужин омлет на пару, помидоры, кисель вишневый.
Поздний ужин кисломолочный напиток
На завтрак молочная рисовая каша с яблоком.
Второй завтрак перекус из йогурта и чернослива.
Обед сырный суп, салат морковь и капуста, рубленные куриные котлеты духовке, морс.
Полдник сырники, яблочный сок
Ужин фрикадельки без томатного соуса, макароны из твердых сортов пшеницы, чай с медом
Поздний ужин кислое молоко
На завтрак морковные котлеты
Второй завтрак творог обезжиренные, клубничное варенье
Обед суп-лапша, отдельно отварить курицу и добавить к супу, вчерашний хлеб. Чай некрепкий, варенье.
Полдник Творожная запеканка, сок грушевый.
Ужин куриная грудка под морковью в духовке. Кисель яблочный.
Поздний ужин «снежок»
На завтрак пшенная каша с маслом
Тертая морковь с медом.
Второй завтрак банан, творог.
Обед овощной суп из кабачков, говядина отварная. Салат из помидоров и огурцов.
Полдник Груша, варенье, сок
Ужин филе судака в духовке со сладким перцем, картофельное пюре, компот из яблок и малины.
Поздний ужин ряженка
На завтрак овсяная каша на молоке, кисель, нежирный сыр (адыгейский)
Второй завтрак сырники, варенье, нектарины.
Обед суп из овощей, фрикадельки куриные на пару, гарнир из риса. Некрепкий час с вареньем.
Полдник печенье с отрубями, яблочный сок.
Ужин хек с кабачками, отварной картофель. Компот вишневый.
Поздний ужин варенец.
На завтрак омлет на пару
Некрепкий черный чай
Бутерброд из ржаного хлеба, 15% сметаны и меда.
Второй завтрак яблоко, сок
Обед отварная рыба, рис, морковь и брюссельская капуста на пару. Чай
Полдник Сырники, груша, сок
Ужин Овощное рагу, отварная курица, абрикосовый сок
Поздний ужин питьевой йогурт.
Воскресенье:
На завтрак манная каша на воде
Вчерашний хлеб, сливочным маслом, сыром
Второй завтрак чернослив, йогурт
Обед перловка, отварное говяжье мясо. Салат из моркови, огурца и капусты с рафинированным маслом. Кисель.
Полдник Яблоко, варенье, сок тыквенный
Ужин Отварная рыба, картофельное пюре на воде, огурец. Чай с медом
Поздний ужин кефир.
Рецепты
Омлет:
Один желток взбивается с 4 белками. Добавляем щепотку соли и ¼ молока от полученного объема. Готовим на водяной бане до готовности. При подаче к столу можно украсить укропом и помидорами черри.
Куриная грудка в сметане под морковной шубой
Приготовить куриное филе, отбить кухонным молотком, для придания мягкости. В отдельной чашке смешать 100 гр сметаны 10%, укроп, щепотку соли. Куриные грудки положить в форму для запекания, сверху залить полученный соус. Морковь натереть на мелкой терке, выложить сверху куриного филе с соусом. Духовку разогреть до 180 градусов, готовить 40 минут .
Суп с кабачками
Потребуется: кабачки, картофель, лук, морковь, помидоры, сметана, сливочное масло.
Морковь и лук мелко нарезать, залить водой в кастрюле, добавить масло сливочное, тушить на медленном огне. В вегетарианский бульон добавить кабачки, помидоры. Посолить небольшим количеством соли. Варить до готовности. В готовый суп добавить сметану и зелень.
Филе рыбы в духовке с овощами
Потребуется филе судака, картофель, помидоры, лук, кабачки, сметана.
Отварить рыбу, бульон вылить. Отдельно отварить картофель. После готовности нарезать овощи. В форму для запекания положить отварное филе, овощи, залить сметаной. Запекать при 180 градусов до готовности кабачков.
Говядина в сметано-яблочном соусе
Потребуются лук, сметана, мука, говядина без жира, рафинированное растительное масло, яблоко, соль.
Необходимо натереть яблоко на мелкой терке, смешать со сметаной. Говядину предварительно отварить до готовности, бульон не используется. В кастрюлю с толстым дном кладется нарезанная на кубики говядина, добавляется сметана с тертым яблоком. Готовится на среднем огне, после закипания держать 15 минут. В качестве гарнира подойдет картофельное пюре или овощи на пару.
Сырники с джемом
Потребуется: мука 3 ст л, творог обезжиренный 600гр, сахар 1ст л, 1 яйцо.
Смешать в миске все ингредиенты до однородной массы. Готовить на сковороде с антипригарным покрытием до золотистого цвета. Подавать с любым джемом.
Плюсы и минусы
Диета при желчекаменной болезни не несет в себе вред. Подходит и для здорового организма в качестве профилактики образования камней в билиарной системе.
Положительными качествами диеты при желчекаменной болезни является сбалансированность, легкоусваемость, нормализуется показатель холестерина в крови, улучшается работа печени в целом. Диета при желчекаменной болезни экономически не затратная, за счет сниженного потребления мяса. Продукты доступны для пациентов с любым доходом. Подходит детям, взрослым, пожилым. При ожирении помогает избавиться от лишнего веса, снижая нагрузку на скелет и сердечно0сосудистую систему.
Минусами диеты при желчекаменной болезни являются жесткие ограничения большинства продуктов, длительность диетотерапии (в некоторых случаях диета пожизненна). Запрет на прием на прием алкоголя многими пациентами может быть принят негативно, несмотря на положительном влиянии на организм.
Целесообразно ли голодание
При желчекаменной болезни голодание противопоказано, рекомендуют частый прием пищи 5 раз в сутки.
Голодание может быть применено при приступе холецистита до оказания специализированной врачебной помощи.
Большинство врачей уверены, что голодание приведет к застою желчи и усугублении состоянии пациента. Кроме того после длительного голодания, больным свойственно объедание, что увеличивает нагрузку на желудочно-кишечный тракт.
Согласно исследованиям, у пациентов, применяющих голодание, на 8 день появлялись приступы печеночной колики, вызванной скоплением большого объема.
Желчеобразование это непрерывный процесс, отсутствие продуктов питания в пищеварительном тракте не прекратит образование желчных кислот. Содержимое будет выходить в 12-перстнукю кишку с высокой концентрацией веществ, что негативно будет влиять на слизистую. Возможно забрасывание желчи в желудок, возникновение изжоги и рвоты.
Диета при желчекаменной болезни не исключает прием пищи, усиливает лечебное действие препаратов и безопасна для здоровья пациентов.
Желчекаменная болезнь (ЖКБ) – это заболевание печени предположительно наследственного характера, в основе которого находится нарушение образования и выведения желчи с образованием камней в желчном пузыре или протоках, протекающее с хроническим воспалительным процессом, который заканчивается склеротическими и дистрофическими изменениями органа.
Желчнокаменная болезнь (ЖКБ) – это хроническая патология, для которой характерно образование камней в желчном пузыре и протоках. В России данное заболевание встречается у 10-15% людей, чаще болеют женщины.
Данный вид профилактики направлен на недопущение возникновения желчнокаменной болезни. Для этого следует по максимуму устранить все предрасполагающие факторы (например, ожирение, применение эстрогенсодержащих средств и т.д.). Одним из важнейших этапов.
Довольно распространенное заболевание желчного пузыря и желчных протоков, приводящее к образованию камней в желчевыводящих путях. Желчь вырабатывается клетками печени и необходима для переваривания пищи.
Читайте также:
