Столик для эндотрахеального наркоза
Обновлено: 13.05.2024
Показания и техника интубации трахеи
а) Показания для интубации трахеи. Кратковременная интубация (менее 48 ч):
• Проведение ИВЛ у больных, которым введены миорелаксанты, например при эндотрахеальном наркозе.
• Острая обструктивная дыхательная недостаточность, причину которой можно быстро, в течение 24-48 ч, устранить с помощью хирургического вмешательства или противовоспалительной терапии (например, глюкокортикоидной или антибактериальной) либо непродолжительной вспомогательной вентиляции легких в качестве временной экстренной меры.
• Невозможность выполнения трахеотомии или противопоказания к ней.
Длительная интубация (в течение нескольких дней или недель). Длительную интубацию не следует выполнять у взрослых из-за высокого риска последующего рубцового стеноза трахеи или гортани. К тому же современные образцы трубок для интубации, включая и трубки с манжетой, не обеспечивают надежной профилактики развития стеноза, который может проявиться лишь спустя несколько месяцев после интубации.
Особенно высок риск у больных с инфекцией дыхательных путей, а также у получающих глюкокортикоидную терапию, страдающих артериальной гипотензией и подверженных влиянию токсических веществ. Однако у детей младшего возраста осложнения после длительной интубации при соблюдении правильной техники (трансназальная эндотрахеальная интубация) и использовании мягких трубок из инертного материала наблюдаются реже, чем после трахеотомии.
б) Техника интубации. Интубацию трахеи можно выполнить без анестезии, если больной находится в бессознательном состоянии с глубоким угнетением рефлексов. В остальных случаях необходима общая анестезия с введением мышечных релаксантов.
1. Больного следует уложить таким образом, чтобы обеспечить достаточную подвижность шеи и головы.
2. Клинок ларингоскопа вводят в глотку и обеспечивают видимость голосовой щели.
3. Интубационную (эндотрахеальную) трубку с проводником под контролем зрения вводят через голосовую щель в трахею.
4. Трубку фиксируют, и удаляют проводник. Правильность положения трубки проверяют по скорости дыхательного потока. Трубку соединяют с дыхательным аппаратом и фиксируют лейкопластырем.
P.S. Эндотрахеальную трубку, введенную для обеспечения вспомогательной ИВЛ, например в отделении интенсивной терапии или при травмах шеи, не следует оставлять в трахее более чем на 24-48 ч и тем более 72 ч, так как это приведет к развитию воспалительного процесса в стенке трахеи и вокруг нее, который может стать причиной стеноза трахеи. Если необходимо проведение длительной ИВЛ, то эндотрахеальную трубку следует удалить и выполнить трахеостомию.
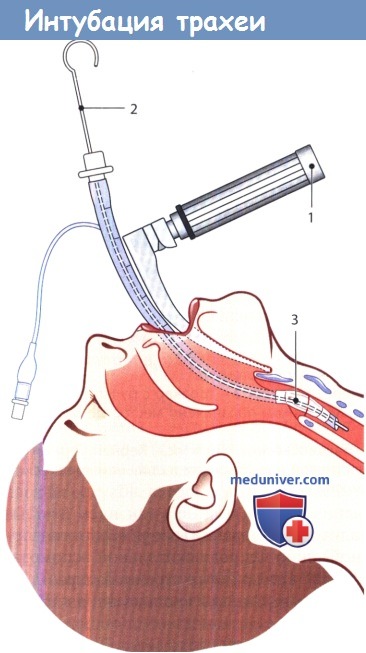
Интубация трахеи.
Эндотрахеальная трубка введена с помощью ларингоскопа Макинтоша (1) и находящегося в ней клинка.
После введения эндотрахеальной трубки (2), манжету (3) на ее конце раздувают.
Видео урок интубации трахеи
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Эндотрахеальный наркоз
Эндотрахеальный наркоз является самым распространенным в мире видом анестезии. Т.к. этот вид обезболивания имеет явные преимущества перед другими видами анестезии. Благодаря этому виду обезболивания стало возможным широко оперировать на органах груди (операции на легких, сердце, пищеводе и т.д.)
Этот вид анестезии развивался медленно, исподволь и только к 50-м гг. 20 века этот вид анестезии стал ведущим.
- Парацельс (1493-1541) впервые ввел трубку в трахею погибающему человеку и с помощью кожаных мехов расправил легкие и спас человека, по всей видимости, в состоянии острой сердечно-дыхательной недостаточности.
- Андре Везалий (1514-1564) в эксперименте доказал преимущества эндотрахеального наркоза, используя введение трубки в трахею животным со вскрытой плевральной полостью.
- В 1788 английский хирург Кельн изобрел специальную трубку, которую применял при спасении утопленников на Темзе. Таким образом, ему удалось спасти несколько утопленников, которые погибали, прежде всего, от дыхательной недостаточности.
- В 1871 году немецкий хирург Тренделенбург изобрел трубку с манжеткой, т.е. сделал дыхательные пути при эндотрахеальном наркозе герметичными (что предотвращает самое грозное осложнение масочного и эндотрахеального наркоза - аспирацию).
Главные преимущества эндотрахеального наркоза.
- Возможность осуществления точной дозировки. Точная дозировка зависит, конечно же, прежде всего, от испарителя, но т.к. даже в закрытом контуре часть наркотического вещества удаляется в атмосферу, то невозможно поддерживать постоянную определенную концентрацию наркотического вещества.
- Возможность в очень короткое время, т.е. в течение нескольких секунд менять минутный объем вентиляции и менять в любых пределах газовый состав крови. Это важно т.к. если, например, у больного легочная вентиляция недостаточна и если больной находится на спонтанной вентиляции то надо вводить дыхательные аналептики, но, конечно же, никакой дыхательный аналептик никогда не даст возможность увеличить минутную вентиляцию в достаточных пределах, а эндотрахеальный наркоз позволяет это сделать в течение минут. NB: дыхательный объем составляет 500 мл, минутная вентиляция легких составляет 6-8 л, минимум кислорода в дыхательной смеси составляет 20%.
- Возможность обеспечения хорошей проходимости дыхательных путей в течение всей анестезии. В отличие от масочного наркоза, при котором мешает язык (при расслаблении мышц корень языка западает и полностью перекрывает верхние дыхательные пути от нижних)
- Возможность обеспечения герметичности при которой невозможна аспирация. Даже если содержимое желудка попадет в ротовую полость оно никогда не попадет в легкие.
- Возможность обеспечения хорошей оксигенации и предотвращение легочных осложнений в послеоперационном периоде обеспечивает возможность хорошей санации трахеобронхиального дерева. Конечно если оперируется больной со здоровыми легкими такая проблема не возникает, но у больных с абсцессом легкого, трахеобронхитом и особенно с бронхоэктатической болезнью при операции гнойная мокрота заливает трахеобронхиальное дерево, в результате чего просвет трахеи может быть закрыт больше чем наполовину. Для санации вводят катетер, присоединяют к отсосу, через трубку также можно вводить бикарбонат натрия для разжижения мокроты. Такие действия при масочном наркозе выполнить невозможно.
- Преимущества, без которых невозможно оперировать на грудной клетке:возможность применения мышечных релаксантов, возможность применения длительно ИВЛ.
- Возможность применения ИВЛ не требует доказательств т.к. можно обеспечивать любой уровень оксигенации удаление углекислоты
NB: самой идеальное напряжение кислорода в артериальной крови 100 мм. рт. ст. Если нужно выше поддерживать, то такая возможность существует. Идеально напряжение углекислоты в артериальной крови составляет 35-45 мм. рт. ст.
Человеческий организм в любой ситуации лучше чувствует себя, если поддерживать состояние физиологического гомеостаза.
Как работают наркоз и анестезия: мифы, страхи, побочные эффекты
Нет, это разные вещи. Наркоз — состояние, в которое пациента вводят врачи. Его цель в том, чтобы больной потерял сознание, то есть погрузился в сон, а следовательно, у него расслабились скелетные мышцы и произошло обезболивание.
Анестезия — это элемент наркоза, когда пациент теряет чувствительность к боли. Причем процесс может отличаться в зависимости от того, какие компоненты используются. Например, опиатные анальгетики — всем известный морфин — взаимодействуют с соответствующими рецепторами в организме и блокируют ответную болевую реакцию. А местные анестетики, например, лидокаин, обратимо блокируют проводимость нерва, рядом с которым и вводятся.
Какие виды наркоза бывают?
Один из самых распространенных — внутривенная анестезия. Обычно ее используют для кратковременных операций (не более получаса). Пациенту внутривенно вводится ряд веществ, например, гипнотики (заставляют уснуть). Они могут сочетаться с обезболивающими, часто для этого используют наркотические анальгетики, которые, с одной стороны, обезболивают человека, с другой — усиливают седативный эффект.
При длительных операциях, как правило, делают эндотрахеальный наркоз. Для этого используются газообразные анестетики, которые вводятся в организм человека через специальную трубку. Препарат через легкие попадает в кровь, а из нее — в центральную нервную систему, тем самым вызывая сон. Один из самых старых и распространенных до сих пор газовых анестетиков — закись азота (веселящий газ). Она, как правило, подается в аппарат из специальных баллонов. Преимущество этого вида анестезии — ее полная управляемость и относительная безопасность, человек полностью расслаблен, поэтому хирург может выполнять любые по сложности манипуляции.
Современные газовые анестетики представляют собой летучие жидкости. В наркозном аппарате их заливают в испаритель — специальное устройство, которое дозированно выдает препарат пациенту. Этим процессом управляет анестезиолог. Врачи также могут использовать комбинации этих двух видов в зависимости от операции.
Не всегда при хирургическом вмешательстве пациенту требуется наркоз — при малых операциях можно обойтись местной анестезией. Обычно это зависит от особенностей анатомии человека, наличия у него непереносимости анальгетиков, объема операции, зоны тела, где она будет проводиться, и пожеланий хирурга. Но желание пациента также всегда должно согласовываться со специалистом. Перед каждой операцией анестезиолог обязан не просто спросить согласие на анестезию, но также и рассказать об ее особенностях и потенциальных осложнениях.
То есть для разных видов операций есть свои стандарты обезболивания?
Да. Например, для урологических, проктологических и гинекологических хирургических манипуляций, а также для операций на нижних конечностях используется спинальная анестезия — когда местный анестетик вводится в спинномозговой канал.
по теме

Эпидемия
Эпидемии. Откуда они берутся, что на них влияет и когда мы их победим?
Альтернативой спинальной анестезии может стать эпидуральная, когда в эпидуральное пространство, расположенное в позвоночнике, через специальный катетер вводится местный анестетик. В зависимости от вида операции (грудная, брюшная полость) анестезиолог определяет место его введения. При этом врач может ввести в эпидуральное пространство не только местный анестетик, но и опиоидные обезболивающие, усиливающие действие. Иногда эпидуральный катетер может оставаться на время, чтобы через него проводить обезболивание по требованию пациента (так называемая продленная эпидуральная анестезия).
Более сложные и серьезные вмешательства всегда связаны с длительной подготовкой со стороны анестезиолога — установкой центрального венозного катетера, проведением инфузионной терапии, коррекцией показателей свертывания крови и других важных параметров. Также важно учитывать, экстренная это операция или плановая.
А можно поподробнее про разницу между спинальным и эпидуральным обезболиванием?
Во время спинальной анестезии препарат вводится на уровне поясницы в субарахноидальное пространство (в полость между мягкой и паутинной мозговыми оболочками спинного мозга, заполненную спинномозговой жидкостью). Обычно все ограничивается парой уколов. Таким образом обезболиваются мягкие ткани над местом инъекции и непосредственно введение препарата под твердую мозговую оболочку. Такая анестезия действует от двух до шести часов, и технически ее проще провести.
При эпидуральной анестезии препарат вводится в пространство между твердой оболочкой спинного мозга и надкостницей позвонков, содержащее соединительную ткань и венозные сплетения. Оно расположено ближе к коже по сравнению со спинальным. Анестезия делается на любом уровне позвоночного столба. Она считается технически более сложной манипуляцией.
Я читал, что из-за эпидуральной анестезии может развиться паралич.
Это распространенный страх, но анестезиологи уверяют, что сегодня это практически исключено. Такое осложнение могло возникнуть уже после операции из-за неправильного ухода за катетером, вследствие чего у пациента появлялся гнойный эпидурит, который вызывал неврологическую симптоматику с потерей функции нижних конечностей. Или из-за неправильных действий анестезиолога, когда пункция эпидурального пространства происходит на высоких уровнях (есть риск непреднамеренного повреждения спинного мозга). Но в большинстве случаев эпидуральная анестезия не грозит ничем кроме головной боли в течение нескольких дней после операции.

А всем можно анестезию?
В ситуациях угрозы жизни, когда человеку необходима операция, врачи практически всегда применяют анестезию. Например, если на кушетке окажется пострадавший в ДТП, которому незамедлительно нужно хирургическое вмешательство, риск провести его с анестезией при любых показаниях здоровья будет меньше, чем риск отказа от него.
Если пациент пришел на плановую операцию, то анестезиолог обязан после сбора анамнеза подобрать подходящий вид анестезии с учетом здоровья пациента. Врачи при этом руководствуются правилом: объем и риск анестезии не должен превышать рисков со стороны хирурга. Возраст больного не может быть противопоказанием. Специалисты учитывают все тяжелые хронические заболевания, осложняющие состояние здоровья, и аллергические реакции на компоненты анестезии.
Есть ли разница между старыми и новыми препаратами?
Да есть: в их расходе, эффективности и безопасности использования. Однако для пациентов она незаметна; чтобы оценить разницу, надо быть анестезиологом.
Как подготовиться к наркозу и как пережить выход из него?
Подготовка зависит непосредственно от вида обезболивания и оперативного вмешательства. Что и как лучше сделать, расскажет врач перед операцией. Просто настройтесь на доверительные отношения с лечащими врачами, так будет гораздо спокойнее.
Каждый пациент переносит выход из наркоза индивидуально, не всем бывает плохо, но многие чувствуют тошноту и сонливость, мышечную дрожь. Все зависит от особенностей организма и препаратов, которые вводились во время операции. После пробуждения важно прислушиваться к своему организму и при любых отклонениях сообщать врачам.
Что такое интубация трахеи?
Интубация трахеи – обеспечение нормальной проходимости воздухоносных путей посредством введения специальной трубки в трахею. Применяется для вентилирования легких во время проведения реанимационных процедур, эндотрахеального наркоза или обструкции дыхательных путей. В отоларингологии существует множество надгортанных девайсов, но только интубация была и остается единственным надежным способом обеспечения проходимости воздухоносных путей.
Содержание статьи

Оротрахеальная интубация относится к числу самых распространенных медицинских манипуляций.
Во время процедуры эндотрахеальная трубка (ЭТТ) проходит через всю ротоглотку между голосовыми связками непосредственно в трахею.
На следующем этапе манжета, которая находится в области дистального наконечника трубки, многократно увеличивается в объеме, что обеспечивает герметичность и защиту воздухоносных путей от аспирации кровянистых выделений и желудочного сока.
Показания и противопоказания
Техникой вентилирования воздухоносных путей должны владеть практически все медицинские сотрудники. При наличии жизненных показаний медицинские манипуляции должны совершаться медицинскими бригадами еще на догоспитальном этапе. Интубация в условиях реанимации зачастую приобретает плановый характер и проводится в профилактических целях с помощью миорелаксантов и вводного наркоза.
Условно все противопоказания и показания к искусственному вентилированию легких можно разделить на абсолютные и относительные.
К числу показаний для проведения медицинской манипуляции относятся:
- аспирационный синдром;
- непроходимость воздухоносных путей;
- черепно-мозговые травмы;
- легочно-сердечные реанимации (ЛСР);
- глубокая кома различного генеза.
- эклампсия;
- термоингаляционные травмы;
- отек легких;
- шок различного генеза;
- странгуляционная асфиксия;
- воспаление легких;
- легочная недостаточность;
- эпилептический статус.

При наличии относительных показаний к проведению процедуры решение об искусственном вентилировании дыхательных путей принимается индивидуально и зависит от причины возникновения неотложного состояния пациента.
Нельзя в догоспитальных условиях интубировать пациентов при наличии прямых противопоказаний.
Это может стать причиной грозных осложнений, к числу которых относится гиперкапния, бронхоспазмы, гипоксия и т.д. Искусственное вентилирование легких посредством ЭТТ противопоказано при онкологии воздухоносных путей, деформации черепа, повреждении позвоночника, сильном отеке гортани и глотки, анкилозе височно-челюстных суставов и контрактурах.
Интубационный инструментарий
Как осуществляется интубация трахеи? Техника проведения медицинских манипуляций подробно описана в следующем разделе и заключается в грамотном введении необходимого инструментария в верхние дыхательные пути. Оборудование, посредством которого интубируют пациентов, должно состоять из:
- ларингоскопа – медицинский инструмент, который применяется для облегчения визуализации гортани; наименее травматичными считаются ларингоскопы с изогнутыми наконечниками, которые обеспечивают широкий обзор дыхательных путей;
- троакара – хирургический инструмент, который используют для проникновения в полости человека; стандартный прибор состоит из специального стилета (проводника), оснащенного рукояткой;
- хирургического зажима – металлические ножницы с затупленными лезвиями, которые применяются для очищения ротовой полости от вязкого секрета;
- вентиляционного мешка – резиновая груша, которая соединяется с ЭТТ для ручного вентилирования легких;
- эндотрахеальных трубок – тонкие трубчатые приспособления, которые изготавливаются из термопластичных материалов; после введения трубка в трахее увеличивается в размерах на уровне манжеты, что обеспечивает обтурацию просвета между медицинским оснащением и стенками дыхательных путей;
- инструментов для санации – аспиратор и специальный катетер, предназначенный для очищения трахеи от жидкого секрета, крови и желудочного сока.

Всех пациентов, попавших в «Скорую помощь», можно отнести к категории больных с полным желудком, что обязывает медперсонал проводить полную индукцию с применением «Селлика» (метод нажима на перстневидный хрящ), который препятствует аспирации слизи и желудочного сока.
Миорелаксация и общая анестезия – необходимые условия для выполнения необходимых медицинских манипуляций.
При полном расслаблении тела риск повреждения слизистой воздухоносных путей многократно снижается.
Однако в догоспитальной обстановке добиться оптимальных условий практически невозможно.
Техника интубации
В большинстве случаев интубацию проводят через рот, что обусловлено возможностью контроля производимых действий с помощью прямой ларингоскопии. Во время терапии положение пациента должно быть исключительно горизонтальным. Максимально возможное выравнивание шеи достигается за счет небольшого валика, подкладываемого под шейный отдел позвоночника сочленение.
Какова техника интубации трахеи?
- посредством специальных препаратов (релаксанты, барбитураты) пациента вводят в наркоз;
- на протяжении 2-3 минут специалист проводит искусственную вентиляцию дыхательных путей посредством кислородной маски;
- правой рукой реаниматолог открывает рот пациента, после чего вводит в ротовую полость ларингоскоп;
- клинок инструмента прижимают к корню языка, что позволяет оттеснить надгортанник вверх;
- после обнажения входа в глотку врач вводит эндотрахеальную трубку.
Неумелые манипуляции интрубирующего могут привести к гипоксии или спадению одного из легких пациента.
Чтобы возобновить вентилирование недышащего легкого, специалист немного вытягивает трубку назад. Полное отсутствие свистящих звуков в легких может сигнализировать о проникновении ЭТТ в желудок. В такой ситуации врач извлекает трубку из ротоглотки и реанимирует больного, совершая гипервентиляцию легких 100% кислородом.
Интубация новорожденных

Интубация трахеи у новорожденных – одна из самых распространенных врачебных процедур, к которой прибегают при аспирации мекония, патологии брюшной стенки или диафрагмальной грыже. Нередко искусственное вентилирование у детей необходимо для создания пикового давления вдоха, которое позволяет нормализовать функционирование легких.
Как происходит интубация новорожденных? Чтобы снизить вероятность возникновения осложнений, ЭТТ вводят через носоглотку. Во время процедуры специалист производит следующие действия:
- при помощи кислородной маски вентилирует легкие до тех пор, пока не будет достигнута удовлетворительная сатурация;
- с помощью аспиратора и тонкой трубки бронхи и дыхательные пути полностью очищаются от слизи, мекония и пенистых выделений;
- чтобы визуализировать вход в глотку, специалист нажимает мизинцем на гортань снаружи; кончик ЭТТ смазывают ксилокаиновым кремом, после чего аккуратно вводят через носовой канал в трахею;
- во время аускультации дыхания реаниматолог определяет интенсивность шумов в каждом из легких; на завершающем этапе к ЭТТ через специальные переходники подключают аппарат искусственного дыхания.
Важно! Если ребенок подключается к аппарату искусственного дыхания на длительное время, это может привести к развитию брадикардии (замедленный ритм сердца).
Интубированных детей наблюдают в течение нескольких дней в реанимационной палате. При отсутствии осложнений и восстановлении дыхательной функции интубационный инструментарий аккуратно извлекают.
Трудная интубация
«Трудная интубация» – это ситуация, характеризующаяся многократными попытками правильного расположения ЭТТ в трахее. Врачебные манипуляции на догоспитальном этапе связаны с плохими условиями проведения реанимационных процедур. Несвоевременное оказание медицинской помощи может стать причиной асфиксии и даже летального исхода.
К интубации вне операционной прибегают в крайних случаях, т.е. при наличии жизненных показаний.

К категории больных, имеющих очень риски трубной интубации, относятся:
- женщины в период гестации;
- лица с серьезными черепными и челюстными травмами;
- пациенты с лишним весом (ожирение 3-4 степени);
- больные, страдающие сахарным диабетом;
- лица с термоингаляционными травмами.
Во всех вышеперечисленных случаях применение интубации многократно усложняется. Чтобы оценить состояние пациента, врач проводит вентиляцию легких с помощью кислородной маски.
Если оксигенация (лечение кислородом) не дает желаемых результатов, реаниматолог должен осуществить вентилирование с помощью ЭТТ. Непроходимость воздухоносных путей может привести к гипоксии, поэтому в самом крайнем случае врач проводит коникотомию, т.е. рассечение гортани.
Возможные осложнения
Осложнения после реанимационной процедуры возникают преимущественно в результате неправильного введения и фиксации ЭТТ. Некоторые анатомические особенности пациента, такие как ожирение или ограниченная подвижность позвоночника, многократно повышают риск возникновения осложнений. К числу часто встречающихся последствий интубации можно отнести:
- остановку кровообращения;
- аспирацию желудочного сока;
- разрушение зубов или зубных протезов;
- интубацию пищеварительного тракта;
- ателектаз (спадение легкого);
- перфорацию слизистой ротоглотки;
- повреждение связок горла.
В большинстве случаев осложнения возникают по причине некомпетентности специалиста и отсутствия контроля измеряемых характеристик с помощью соответствующей аппаратуры. Важно понимать, что неправильное расположение эндотрахеальной трубки ведет к разрыву трахеи и летальному исходу.
Важные нюансы

Своевременное определение правильности установки эндотрахеальной трубки – важный технический нюанс, который должен учитываться специалистом. Если манжета ЭТТ введена недостаточно глубоко, ее расширение может привести к разрыву голосовых связок и повреждению трахеи. Для проверки правильности установки интубационного инвентаря проводят:
- гемоксиметрию – неинвазивный метод определения уровня насыщения крови кислородом;
- капнометрия – численное отображение парциального давления СО2 во вдыхаемом и выдыхаемом воздухе;
- аускультацию – физическая диагностика состояния пациента по звукам, образующимся в легких во время функционирования легких.
Интубационную трубку вводят в трахею не только при наличии жизненных показаний, но и при наркозе. Общее обезболивание, которое сопровождается выключением сознания пациента, может стать причиной нарушения дыхания или обструкции дыхательных путей. Чтобы снизить риски аспирации желудочного сока и пенистых выделений, во время хирургических манипуляций нередко используют ЭТТ или ларенгеальную маску.
Читайте также:
