Стол при дискинезии желчевыводящих путей
Обновлено: 15.05.2024
Медицинский редактор: Земерева Н.Ю., физиотерапевт
Июль, 2020.
О дискинезии желчевыводящих путей (ДЖВП) говорят, когда снижается тонус желчных путей, вследствие чего нарушается отток и циркуляция желчи.
Различают дискинезию по гиперкинетическому типу (повышенный тонус желчного пузыря) и дискинезию по гипотоническому типу (тонус желчного пузыря ослаблен).
Причинами ДЖВП являются:
- нерациональное питание с нарушением режима приема пищи;
- заболевания печени и желчного пузыря;
- злоупотребление спиртными напитками.
Основные правила диеты при ДЖВП
Целью лечебного питания при дискинезии желчевыводящих путей является обеспечение щадящего функционирования печени, улучшение оттока желчи, нормализация работы желчевыводящих путей, печени, а также остальных органов пищеварения.
Важно, чтобы питание было полноценным: оно должно содержать физиологическое количество белков и углеводов, но, в то же время, в нем должно присутствовать некоторое ограничение жиров, особенно тугоплавких.
Согласно классификации Певзнера диета при дискинезии желчных путей соответствует лечебному столу №5. По приказу №330 Минздрава РФ при данном заболевании рекомендуется придерживаться основного варианта диеты (ОВД), в который и входит лечебный стол №5.
Суточное содержание питательных веществ в лечебном питании следующее:
- белки – 85-90г, из них до 45г белков животного происхождения;
- жиры – 70-80г, из них 25-30г растительных масел;
- углеводы - 300-330г, простых сахаров - до 30-40г.
Суточная калорийность рациона составляет 2170-2400 килокалорий.
Основные принципы диеты
- режим питания;
В лечебном питании при заболевании желчных путей подразумевается дробность: прием пищи должен быть частым и небольшими порциями, до 5-6 раз в день. Важно исключить переедание, питаться в одно и то же время, это настраивает желчный пузырь на выработку желчи, а желчные пути выбрасывают ее в кишечник в определенные часы. Это способствует нормализации оттока желчи, лучшему перевариванию и усвоению пищи в кишечнике. Частый прием пищи маленькими порциями не позволяет желчи застаиваться в пузыре, не дает чрезмерно сокращаться желчевыводящим путям и пузырю, что обычно и провоцирует боли. - кулинарная обработка;
Все блюда для больных с дискинезией желчевыводящих путей должны быть приготовлены в отварном или запеченном виде. Допускается (редко) тушение продуктов. Жарение запрещено, так как при жарке частично разрушаются полиненасыщенные жирные кислоты и формируются токсические вещества (альдегиды, кетоны), что увеличивает нагрузку на желчный пузырь и желчные пути, раздражает печеночную паренхиму и желудочную слизистую. Протирается только мясо с большим содержанием соединительной ткани (жилистые сорта). - температурный режим;
Строгих ограничений в диете при заболевании желчных путей нет. Блюда подаются в теплом виде (15-60 градусов Цельсия), исключаются только холодные продукты, которые вызывают спазмы желчевыводящих путей, нарушая температурный принцип щадящего функционирования пищеварительной системы. - соль и жидкость;
Необходимо несколько уменьшить потребление поваренной соли (до 6-8г): переизбыток хлористого натрия способствует задержке жидкости в организме, что вызывает сгущение слизи и затрудняет ее эвакуацию из желчного пузыря. Количество потребляемой жидкости должно доходить до 2-2,5 литров в сутки. Такой объем способствует разжижению желчи, препятствует камнеобразованию в желчном пузыре, выводит холестерин и токсины из организма. - алкоголь;
Следует отказаться или хотя бы ограничить прием спиртных напитков. Крепкие алкогольные напитки вызывают спазм гладкомышечной мускулатуры и, соответственно, желчных путей, что ведет к нарушению оттока и застою желчи. Кроме того, расщепление этанола происходит в печени, а избыточное количество этого вещества увеличивает нагрузку на нее и провоцирует развитие печеночных заболеваний. - пищевые волокна;
Клетчатка, в которой в большом количестве содержатся пищевые волокна, должна в обязательном порядке входить в лечебное питание при заболевании желчных путей. Во-первых, она нормализует отделение желчи, снижает уровень холестерина в ней и выводит «плохой» холестерин из организма. Во-вторых, пищевые волокна размягчаю кал и активизируют кишечную перистальтику, что предупреждает запоры. А, в-третьих, клетчатка ощелачивает желчь, что препятствует образованию камней в желчном пузыре.
Запрещенные продукты при ДЖВП
В лечебном питании при данном заболевании запрещаются продукты, которые усиливают секрецию желчи, повышают сократительную функцию желчного пузыря и желчевыводящих путей. Не рекомендуются также блюда, способствующие застою и сгущению желчи, исключаются продукты, вызывающие раздражение не только желчевыводящих путей, но и желудка.
Таким образом, необходимо исключить продукты с высоким содержанием:
- пуринов;
- экстрактивных веществ;
- щавелевой кислоты;
- эфирных масел;
- холестерина.
Эти вещества делают желчь густой и вязкой, нарушают ее отток и способствуют камнеобразованию.
Запрещается употребление в большом количестве тугоплавких жиров, которые затрудняют расщепление и всасывание питательных веществ.
В список запрещенных продуктов входят:
- свежий хлеб и сдобная выпечка, в том числе жареная (блины, пирожки, оладьи);
- наваристые бульоны из рыбы, грибов, мяса и птицы;
- жирные сорта мяса, жилистое мясо (свинина, баранина);
- кулинарный жир, сало всех сортов;
- птица (утка, гусь, жирная курица с кожей);
- острые и пряные овощи (редька, репа, редис, зеленый лук, чеснок в свежем виде, щавель, шпинат), в которых много щавелевой кислоты;
- бобовые;
- яйца жареные и вкрутую (из-за избытка холестерина);
- субпродукты (мозги, язык, почки, печень);
- почти все колбасы, копчености;
- соленья, квашеная капуста;
- консервы мясные и рыбные, икра;
- приправы (перец, хрен, горчица, уксус);
- жирные сорта молока и молочнокислых продуктов (сметана, сливки, творог, кефир и ряженка);
- шоколад, изделия с кремом, мороженое;
- черный кофе, какао, крепкий чай, газированные и холодные напитки, квас;
- жирные сорта рыбы (форель, угорь скумбрия, осетр);
- суши и фаст-фуд;
- многие сладкие ягоды и фрукты в сыром виде (финики, инжир, виноград, малина).
Разрешенные продукты
При дискинезии желчевыводящих путей диета должна содержать физиологичное соотношение белков и одинаковое количество жиров растительного и животного происхождения, так как из них в печени синтезируются белковые комплексы, которые участвуют в расщеплении аминокислот, синтезирует ферменты, которые расщепляют токсины.
Рекомендуется также употреблять продукты, богатые липотропными веществами, которые препятствуют кристаллизации желчи и увеличивают ее текучесть и прозрачность.
Продукты, обладающие желчегонным действием, а именно растительная клетчатка, должны присутствовать в рационе больных в большом количестве. Полезны растительные масла, которые содержат полиненасыщенные жирные кислоты, ускоряют эвакуацию желчи из желчного пузыря и активизируют ферменты, расщепляющие жиры.
Кроме того, диета должна быть обогащена витаминами, которые поступают в пищу из свежих овощей и фруктов. При недостатке желчных кислот плохо всасываются жирорастворимые витамины (А, Е, Д, К), следствием чего являются гиповитаминозы.
В список разрешенных продуктов входят:
- хлеб пшеничный или ржаной, вчерашний или подсушенный, галеты, крекеры, хлеб из отрубей, сухарики;
- супы овощные, не на мясном бульоне (борщи, щи, крупяные, с вермишелью, фруктовые или молочные);
- нежирные сорта мяса (кролик, телятина, говядина, индейка);
- нежирная рыба (судак, минтай, хек, треска);
- крупы (греча, овсянка, манка, рис), каши протертые или полувязкие;
- птица (курица отварная или индейка без кожи);
- яйца (белковые омлеты, до 1-2 желтка в неделю);
- молоко, творог, кисломолочные продукты с пониженной жирностью, сметана и неострые и несоленые сыры ограниченно;
- овощи крахмалистые (картофель, кабачки, тыква, капуста цветная, белокочанная капуста, салат, томаты, болгарский перец, свекла);
- яблоки сладкие и спелые, бананы ограниченно, гранаты, сухофрукты, остальные - в виде муссов, желе, запеченные или отварные;
- рыба фаршированная, заливная, вымоченная сельдь;
- салаты из свежих овощей с растительным маслом;
- сливочное несоленое масло, растительные масла (хлопковое, подсолнечное, оливковое, кукурузное);
- приправы (петрушка, укроп, корица, ванилин), молочные, сметанные и овощные неострые соусы;
- безе, зефир, мармелад, пастила, варенье не кислое, но и не слишком сладкое;
- чай с молоком или с лимоном, отвар шиповника, разведенные фруктовые соки, овощные соки (свекла, капуста), негазированные щелочные минеральные воды («Ессентуки»).
Необходимость соблюдения диеты
При соблюдении принципов лечебного питания в случае заболевания желчевыводящих путей нормализуется эвакуация желчи и ее образование, а также пищеварение и стул. Помимо этого, соблюдение диеты позволяет избежать приступов болезни и различных осложнений.
Лечебный стол соответствует принципам здорового питания, способствует похудению при ожирении, улучшает психоэмоциональное состояние и внешний вид, предупреждает развитие атеросклероза.
Последствия несоблюдения диеты
Пренебрежение диетой при дискинезии желчевыводящих путей может привести к следующим последствиям:
- развитие хронического холецистита и холангита (воспаление желчных путей);
- образование камней в желчном пузыре;
- заболевания других органов ЖКТ (гастрит, панкреатит); (недостаток витаминов, действие токсических веществ).
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Диета при дискинезии желчевыводящих путей

Желчь постоянно секретируется печенью и между приемами пищи скапливается в желчном пузыре. Поступление ее в кишечник после приема пищи зависит от слаженной работы всей органов желчевыделительной системы: печеночные протоки (правый и левый), общий печеночный проток, желчный пузырь, проток пузырный и общий желчный проток, который открывается в двенадцатиперстную кишку через Фатеров сосок (в толще его находится сфинктер Одди, регулирующий поступление желчи в кишечник). Этот сфинктер, в свою очередь, состоит из трех сфинктеров. Задача сфинктерного аппарата — регуляция поступления желчи в двенадцатиперстную кишку.
Такой сложный билиарный путь обеспечивает пассаж желчи и принимает участие в формировании ее состава, потому что слизистая всасывает воду, хлориды, бикарбонаты и прочее. Сильным стимулятором сокращения пузыря является прием пищи. При поступлении ее в 12-перстную кишку вырабатывается холецистокинин, регулирующий сокращение ЖП. Время его сокращения зависит состава пищи — обильная и жирная еда вызывают длительное его сокращение до тех пор, пока не опорожнится желудок. При приеме нежирной пищи и в небольшом количестве сокращение кратковременное. После сокращения тонус снижается и начинается период наполнения желчью.
При дискинезиях желчевыводящих путей (ДЖВП) возникает не синхронное, чрезмерное или недостаточное сокращение желчного пузыря, протоков и сфинктеров протоков. Различают два вида нарушений: гипертонический (с повышением тонуса пузыря и сфинктеров и резким выбросом желчи) и гипотонический (со снижением тонуса сфинктеров и вялым оттоком желчи из пузыря). Эти состояния регулируются вегетативной нервной системой и их могут вызвать нервные переживания, гормональные нарушения, заболевания органов ЖКТ и нарушения в питании (постоянное употреблений жирной и острой пищи, чрезмерные перерывы между ее приемами).
При гипотонической дискинезии в желчном пузыре происходит застой желчи и недостаточное ее поступление в пищеварительный тракт. Застой желчи может вызвать воспалительный процесс в желчном пузыре и быть предпосылкой образования камней, потому что в пузыре происходит процесс сгущения желчи, и она становится более насыщенной холестерином. Больного при этом расстройстве беспокоят постоянные ноющие боли в правом подреберье, которые могут усиливаться или ослабевать. Также отмечается тошнота и рвота, запоры, горечь во рту, слабость и быстрая утомляемость.
При гипертоническом типе дискинезии больных беспокоит острая приступообразная боль в правом подреберье (при физической нагрузке, беге), периодический жидкий стул, тошнота, рвота с примесью желчи, отсутствие аппетита. Характерны для таких больных раздражительность, головная боль, повышенная утомляемость, тахикардия, потливость. Поскольку дискинезии являются функциональными расстройствами, рациональное питание способствует их коррекции.
Диета при дискинезии желчевыводящих путей и заболеваниях печени строится на одних принципах, поэтому основным столом является Стол №5, с введением разных продуктов с учетом типа дискинезии.
Основные принципы питания:
- Ограничено количество тугоплавких жиров (бараний, свиной, говяжий, гусиный, утиный), которые трудно усваиваются, кроме того усиливают жировой гепатоз. Из животных жиров допускается сливочное масло, оно лучше усваивается и является источником ретинола и арахидоновой кислоты.
- Количество белка соответствует физиологической норме (100 г).
- Содержит липотропные продукты (творог, яичные белки, рыба, нежирное мясо).
- Пищу готовят на воде (пару) и запекают, жарка исключается.
- Пищу измельчают при гипертонической дискинезии и измельчение необязательно при гипотонической дискинезии.
- Дробное питание (до 5-6 раз).
- Соль ограничена до 8 г.
- Жидкость до 1,5–2 л.
Калорийность должна соответствовать энергозатратам человека. Питание с низкой энергоценностью приводит к жировой инфильтрации печени, гибели клеток с развитием соединительной ткани.
Ограничены экстрактивные вещества (бульоны), холестеринсодержащие продукты, пряности, цельное молоко. Исключены фаст-фуд, чипсы, соленые орешки, вода с газом, копчености, колбасы.
При гипотонической дискинезии желчных путей и после холецистэктомии при наличии желчезастойного синдрома необходимо стимулировать желчевыделительную систему желчегонными продуктами. При этом расстройстве рекомендуется разновидность Диеты №5 — Стол № 5 Л/Ж (липотропно-жировой). Поскольку при данной патологии необходимо стимулировать желчеотделение, улучшать циркуляцию желчи и двигательную функцию пузыря и кишечника, диета содержит повышенное содержание жиров, преимущественно растительных, и клетчатки (овощи, плоды, пшеничные отруби), которые обладают желчегонным действием.
Одновременно ограничиваются или исключаются (при ожирении) легкоусвояемые углеводы (сахар, мед, конфеты, варенье, джемы, сладкая выпечка), которые способствуют застою желчи. В целом, это полноценная диета с физиологическим содержанием белков, обогащенная липотропными веществами, предупреждающими жировую дистрофию печени (жировой гепатоз).
При дискинезии желчевыводящих путей у взрослых по гипотоническому типу питание должно включать как можно больше продуктов с желчегонным действием:
- Растительные масла должны составлять 50% всего количества жиров. Они участвуют в синтезе простагландинов, которые разжижают желчь и усиливают сокращение желчного пузыря. Важно растительные масла употреблять без термической обработки (для заправки салатов, готовых каш и супов).
- Овощи, фрукты и ягоды практически все стимулируют желчеотделение, кроме того устраняют запоры. Этот момент является важным, поскольку ежедневное опорожнение кишечника тонизирующе действует на желчевыводящие пути. Наиболее выраженным действием обладают апельсины, авокадо, мандарины, дыни, арбузы, чернослив, груши, лимоны, а из овощей — тыква, укроп, ревень, шпинат.
- Соки — капустный, свекольный, брусничный.
- Пшеничные отруби (30 г в сутки). Их запаривают кипятком и разбухшие добавляют во все блюда по 2 столовых ложки трижды в день. Отруби улучшают отхождение желчи и снижают вероятность камнеобразования, поскольку уменьшают содержание холестерина в желчи.
- Желтки яиц.
- Важен частый и дробный прием пищи — это улучшает отток желчи, а также целесообразно расширение двигательной активности.
При дискинезии желчного пузыря по гипертоническому типу также назначают Диету №5, но с сокращением общего количества жиров до 60 г, уменьшением количества растительных масел (вплоть до исключения) и клетчатки. Несколько увеличивают количество простых углеводов. Как вариант питания может рассматриваться также Диета № 5Щ. Она обеспечивает максимальное щажение печени и прочих органов ЖКТ и снижает интенсивность желчеотделения. Характеризуется уменьшенным количеством жиров, исключением продуктов, содержащих холестерин, экстрактивных веществ (бульоны) и грубой клетчатки (редис, редька, отруби, чеснок, грибы, огурцы, лук, сладкий перец). В питании таких больных нужно исключить сырые овощи и фрукты — употреблять можно только запеченные или тушенные.
- супы, протертые овощные, исключаются бульоны;
- мясо и рыба нежирные (лучше в рубленом виде);
- яйца ограничивают до одного в день (только белок);
- молоко, творог нежирный пресный;
- овощи в запеченном и тушеном виде (картофель, кабачки, цветная капуста, тыква, морковь);
- фрукты и ягоды спелые, сладкие в виде компотов, муссов, желе и фрукты протертые;
- фруктовые, ягодные соки.
При всех видах дискинезий и явлениях раздражительности и невроза показано повышенное содержание в рационе магния и может применяться магниевая диета. Он уменьшает спазм мускулатуры, снижает возбудимость и оказывает обезболивающее действие. Диета содержит хлеб грубого помола, гречневую и пшенную крупы, отвар из отрубей, овощи и фрукты, сухофрукты.
Дискинезия кишечника (или спастический колит) — это также функциональное расстройство, которое проявляется болевым синдромом, метеоризмом, изменением стула и дискомфортом в брюшной полости. Нарушается двигательная функция чаще толстого кишечника и при этом в разных его отделах отмечаются спастические или атонические состояния, но органических изменений не выявляются. Главная причина дискинезии кишечника — стресс (хронический или острый) и симптомы заболевания могут появиться через несколько недель после него. Помимо гастроэнтерологических жалоб у больного отмечаются невротические расстройства (тревожность, нервозность, ухудшения настроения, депрессивные состояния, снижение работоспособности). Чаще при дискинезии кишечника встречается запор, реже — чередование его с поносом.
Лечение зависит от формы дискинезии кишечника: слабительные средства, стимуляторы моторики, спазмолитики (при запорах) и абсорбирующие, вяжущие, обволакивающие средства (при поносах) на фоне седативных препаратов и транквилизаторов. Для снятия тревоги может потребоваться участие психолога.
Большое внимание уделяют питанию и режиму приема пищи.
- Дробное питание — важно не переедать и не перегружать кишечник.
- Отварные блюда и запеченные.
- Хлеб ржаной.
- Ежедневное употребление кисломолочных продуктов.
- Каши, приготовленные на воде (любые, исключают рис при запорах).
- Ограничить (исключить) сдобу, мучные изделия, специи, копчености, жирное мясо и рыбу, острые блюда.
- Отказ от алкоголя.
- Исключить репу, редьку, редис, чеснок, грибы.
При запорах оправдано введение продуктов, стимулирующих опорожнение кишечника. Эффективной в данном случае может быть Диета №3. Это полноценная диета, которой можно постоянно придерживаться. Она включает продукты, усиливающие моторику кишечника (овощи, плоды, хлебопродукты с отрубями, крупы, кисломолочные напитки, отруби, чернослив, клетчатка, свекла, мед).
Исключены продукты, усиливающие брожение и гниение (жареные изделия, бобовые, простые углеводы, жирные продукты). Натощак рекомендуется выпивать воду с медом, соки, а на ночь — кефир, настои сухофруктов (чернослив, курага) после чего съедать распаренные фрукты или просто съесть порцию свежих фруктов. Необходимо исключить продукты, которые задерживают опорожнение кишечника: шоколад, кизил, кисели, какао, крепкий чай, брусника, черный кофе, гранат, черника, груши, макаронные изделия, красное вино, нежные сыры.
Диета при дискинезии желчного пузыря

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

При дискинезии желчного пузыря существуют периоды обострений и улучшений. Если не обращать на это внимания и оставлять диету при дискинезии желчного пузыря без изменения, то через некоторое время это может привести к возникновению следующих заболеваний. Возможно появление воспалительных процессов в желчном пузыре и желчевыводящих путях (холецистист, холангит), а также образование желчных камней (желчнокаменная болезнь).
Дискинезия желчного пузыря – это заболевание, характеризующееся нарушением моторных функций желчного пузыря. Из-за этого наступают сбои в его сокращениях, а также в сокращениях желчевыводящих путей и сфинктера Одди. Вследствие этих нарушений желчь начинает плохо или несвоевременно выводиться из желчного пузыря. По статистике дискинезии больше подвержены женщины, чем мужчины.
Дискинезия желчного пузыря бывает двух видов – гиперкинетической и гипокинетической.
Гиперкинетическая дискинезия характеризуется повышенным уровнем сокращения желчного пузыря вследствие повышенного тонуса. Сокращения этого органа пищеварения начинают проходить ускоренными темпами – чаще и быстрее, чем нужно. Но сфинктеры, которые пропускают желчь в желчевыводящие пути, при этом раскрываются не настолько широко, как необходимо. Это приводит к возникновению приступов: они сопровождаются сильной и резкой болью в правом подреберье. Длительность приступов, обычно, не превышает одного часа. Такая форма дискинезии обусловлена стрессами, сильным психическим дискомфортом и отрицательными эмоциями. Женщина страдают дискинезией из-за месячных, поскольку в это время наблюдается повышение тонуса желчного пузыря. Также этой форме дискинезии подвержены люди молодого возраста.
Гипокинетическая дискинезия связана с недостаточностью сокращений желчного пузыря. При этой форме дискинезии также наблюдаются приступы, сопровождающиеся болью в правом подреберье. Но характер боли совсем другой: болевые ощущения – распирающие или ноющие, не сильные, но продолжительные. Такой формой дискинезии страдают люди пожилого возраста.
Диета при дискинезии желчных путей
Хорошо пропить курсами минеральную воду высокой степени минерализации. Для этих целей подойдут Ессентуки № 17, Баталинская, Арзни и другие. Воду нужно принимать в прохладном или немного подогретом виде по 200 – 250 мл три раза в день за полчаса – час до приёма пищи.
При дискинезии желчных путей из рациона питания нужно исключить некоторые овощи – баклажаны и сырую капусту различных видов (белокочанную, краснокочанную, брюссельскую, брокколи, цветную и так далее). В варёном виде капусту употреблять можно, например, в супах и овощных рагу.
Некоторые виды фруктов тоже исключаются при дискинезии желчных путей – кислые зелёные яблоки, лимоны и грейпфруты.
Из фруктов каждые сутки нужно съедать одно яблоко, один киви, один апельсин и несколько мандаринов. Это, конечно, зимний вариант фруктового меню. В летний период цитрусовые и киви нужно заменить свежей клубникой, малиной, смородиной, крыжовником, персиками, абрикосами, сливами.
В течение дня нужно съедать определённое количество свежих овощей. Например, будет полезно скушать одну сырую морковку, не менее одного помидора. А вот огурцов разрешается есть не более 200 граммов в сутки.
Очень полезно кушать свежую зелень. Её нужно добавлять в салаты, каши, тушёные овощные блюда, супы. Можно есть её и просто так, как небольшой перекус.
Диета при гиперкинетической дискинезии
Диета при гиперкинетической дискинезии желчного пузыря и желчевыводящих путей построена на следующих принципах:
- Частое питание небольшими порциями – 5-6 раз в день.
- Запрет на употребление продуктов питания, которые провоцируют повышенный ритм сокращений желчного пузыря:
- жирных продуктов и бульонов;
- жирных мясных продуктов и рыбы;
- растительного масла;
- жирной выпечки – пирожных и так далее;
- острых блюд, специй и приправ;
- алкоголя и пива;
- газированных напитков.
- При гипермоторных нарушениях функции желчного пузыря и желчевыводящих путей рекомендуется продукты с большим содержанием магния. В рацион питания больного вводятся:
- Гречневая и пшеничная каши.
- Хлеб из муки грубого помола или из отрубей.
- Разные свежие овощи.
- Фрукты и ягоды в различных видах.
- Полезно добавлять к диете травяные сборы и напитки на основе кукурузных рылец, шиповника, перечной мяты.
- Лечение минеральными водами – старый и проверенный способ нормализации функций желчного пузыря и желчных путей при дискинезии. Помогает употребление минеральных вод с низкой и средней минерализацией – Нарзан, Нафтуся, Ессентуки №4 и № 20, Смирновская, Славянская и так далее. Вода принимается в горячем виде (40 -45 градусов) от половины до одного стакана за приём три-четыре раза в день за полчаса до еды.
Диета при гипокинетической дискинезии
Диета при гипокинетической дискинезии желчного пузыря и желчных путей включает в себя:
Употребление продуктов с выраженным желчегонным эффектом:
- сметану, сливки, сливочное масло;
- нерафинированные растительные масла;
- яйца, сваренные всмятку;
- овощи в разных видах – свежем, тушёном, варёном и запечённом;
- чёрный хлеб.
Вышеприведенные продукты питания стимулируют моторику желчного пузыря и желчных путей.
Для этой же цели применяют лекарственные растения:
- алоэ;
- элеутерококк;
- женьшень.
Данные растения используют в виде спиртовых экстрактов в дозировках, которые назначаются лечащим врачом.
Желчегонные сборы также применяют для повышения двигательной активности желчного пузыря и желчевыводящих путей, а также для оттока желчи. Лучше всего использовать для этих целей травяные чаи, в состав которых входят тысячелистник, цветы бессмертника, плоды кориандра, листья мяты.
Хорошо использовать отвары и настои следующих желчегонных растений:
- отвар петрушки;
- настой или отвар одуванчика лекарственного;
- отвар или настой аира болотного;
- отвар или настой тысячелистника обыкновенного;
- настой или отвар барбариса.
Использование минеральной воды при лечении гипокинетической дискинезии тоже хорошо зарекомендовало себя. В данном случае используется минеральная вода с высокой степенью минерализации. Например, Арзни, Ессентуки № 17, Баталинская. Их принимают в холодном виде три-четыре раза в день за полчаса – час до еды в течении трёх-четырёх недель.
Диета при дискинезии желчного пузыря – важное средство лечения основных причин заболевания и профилактики дальнейших нарушений желчного пузыря. С принципами данной диеты можно ознакомиться в предыдущих и последующих разделах.
ДЖВП – четыре типа патологии и принципы лечебной диеты
Дискинезия желчевыводящих путей (ДЖВП) – патологическое состояние, которое выражается в замедлении или ускорении их моторики и, как следствие, в неравномерном поступлении желчи в 12-перстную кишку. Желчь – один из самых важнейших участников пищеварительного процесса. Она стимулирует перистальтику кишечника, раздражая его, и расщепляет компоненты пищи для их полноценного усвоения организмом.
Нарушение одного из звеньев этого процесса влечет за собой дисбаланс в работе органов ЖКТ, последствия которого оказывают влияние на самочувствие всего организма. Застойные явления, происходящие вследствие дискинезии, вызывают сгущение желчи, появлению камней желчного пузыря, желчь утрачивает свои противомикробные свойства. Какое должно быть лечение ДЖВП?
Симптомы ДЖВП
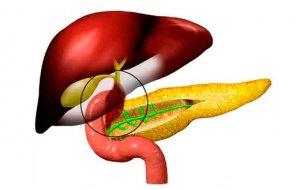
Дискинезия желчевыводящих путей выражается в замедлении или ускорении их работы.
Признаки дискинезии могут различаться в зависимости от типа патологии. Определяя его, анализируют скорость движения желчи по ходам (кинезию) и тонус сфинктеров и мышц желчного пузыря. Различают следующие типы ДЖВП:
- с замедленным оттоком желчи (гипокинетический или атонический);
- с активным и резким оттоком желчи (гиперкинетический или спастический);
- с повышенным тонусом сфинктеров (гипертонический);
- с пониженным тонусом сфинктеров (гипотонический);
- смешанный, объединяющий признаки двух типов.
При повышенном тонусе сфинктера и развития сценария болезни по гиперкинетическому и гипертоническому типу избыток желчи поступает в кишечник независимо от того, содержится в нем пища или нет.
Желчь поступает из основного желчного протока в проток поджелудочной железы. Ткани его разрушаются, не происходит оттока панкреаса – сока поджелудочной железы. Так начинается панкреатит – самопереваривание поджелудочной железы.
Если желчь попадает в желудок вследствие обратного заброса (рефлюкса), этот несвойственный для него компонент способствует раздражению слизистой и ее изъязвлений. Сопутствующими заболеваниями при таком сценарии развития болезни становится гастрит, диспепсические проявления.
Раздражение слизистой 12-перстной кишки приводит к ее воспалению и началу дуоденита. Пусковым механизмом этого процесса могут быть стресс или нервное потрясение, а так же злоупотребление алкоголем, острой, жирной, жареной пищей. Гипертонический тип дискинезии, когда в кишечник поступает избыточное количество желчи, проявляется следующими симптомами:
- периодически возникающий жидкий стул;
- жжение в кишечнике после сладкой пищи и стресса;
- тошнота, рвота с желчным привкусом;
- язык, обложенный белым налетом;
- внезапная резкая боль, появляющаяся после нагрузки и после бега;
- ухудшение аппетита;
- отказ от еды;
- головные боли;
- астения и слабость.
Застой желчи при гипокинетическом типе дискинезии приводит к началу холецистита и желчекаменной болезни. Жиры, поступающие в организм, не перевариваются полностью, что приводит к нехватке энергии и авитаминозу. Сниженная энергетика организма приводит к нарушению обмена веществ, болезням опорно-двигательного аппарата, ожирению, бронхиальной астме.
Гипотонический тип ДЖВП, когда в 12-перстной кишке оказывается недостаточное количество желчи, проявляет себя снижением аппетита, появлением запоров, внезапной значительной потерей веса, тяжестью в правом подреберье. При смешанном типе этой патологии симптомы выглядят следующим образом:
- появление боли и чувства тяжести в правом боку;
- колебания веса;
- отрыжка горечью;
- чередование запоров и поносов;
- нарушения аппетита.
Болевые ощущения в правом подреберье при гиперкинетической дискинезии могут быть настолько сильными, что начинают с высокой интенсивностью отдавать в плечо.
При гипотонической форме заболевания характер боли скорее ноющий, чем острый.
Причины возникновения

Дисбактериоз — фактор, способствующий появлению ДЖВП.
Моторика желчевыводящих путей страдает от стресса или нервного потрясения. На появление ДЖВП влияют такие черты характера, как гневливость, раздражительность, склонность к негативным реакциям.
Дополнительными факторами риска является дисбаланс в рационе питания. Все виды пищи, оказывающие на печень негативное влияние (острые, жирные, копченые, пересоленные блюда), а так же алкоголь, усиливают нагрузку на печень и на желчный пузырь. Дополнительные факторы, способствующие появлению ДЖВП:
- наследственная предрасположенность,
- гепатиты различной этиологии,
- воспалительные заболевания ЖКТ,
- эндокринные патологии,
- дисбактериоз,
- аллергия,
- лямблии и другие паразиты кишечника.
Диагностика
При появлении симптомов ДЖВП нужно обращаться за помощью к гастроэнтерологу.
При появлении симптомов ДЖВП нужно обращаться к терапевту или гастроэнтерологу. Врач изучит анамнез заболевания, проведет визуальный осмотр.
Внешние признаки ДЖВП выглядят следующим образом: дерматит, сухость кожи, нездоровый цвет лица, обложенный язык. Уточнение диагноза проводится лабораторными и инструментальными методами:
- биохимический анализ крови на определение уровня холестерина;
- анализ крови на установление липидного спектра, плотности липопротеинов;
- дуоденальное зондирование для определения типа дискинезии и уровня моторики ЖВП с пробами желчи;
- внутривенная холецистография;
- УЗИ печени и желчного пузыря после желчегонного завтрака;
- анализ кала на лямблии;
- анализ кала для копрограммы;
- ФГДС (фиброгастродуоденоскопия);
- общий анализ крови и мочи.
Врач может при осмотре больного провести пальпацию области эпигастрия. Характерный симптом ДЖВП – боль и явления дискомфорта в правом подреберье (холедохпанкреатической зоне) при этом обследовании.
Лечение дискинезии

Для лечения дискинезии применяются желчегонные средства.
В большинстве случаев ДЖВП – следствие нарушения регулятивной функции нервной системы или поражения желчевыводящих путей.
Поэтому лечение заболевания начинается с лечения патологий органов ЖКТ, восстановления состояния вегетативной нервной системы. Лекарственные препараты, применяемые при дискинезии:
- желчегонные средства: холекинетики, холеретики,
- спазмолитики,
- ферменты,
- нейротропные препараты.
Дополнением к фармацевтическим препаратам могут быть физиотерапевтические процедуры в качестве симптоматического лечения.
В неосложненных случаях отличных результатов удается достичь исключительно за счет лечебного питания и занятий аутогенной тренировкой для восстановления нервной системы.
Диета при ДЖВП
Правильно организованное лечебное питание – один из методов нормализации состояния печени и желчного пузыря.
Если тщательно выполнять рекомендации диетолога, можно рассчитывать на длительные периоды ремиссии, нормализацию стула, пищеварения, нормализацию выхода желчи. Основные принципы организации диеты при дискинезии:
- ограничение количества жиров с сохранением нормы белков и углеводов;
- питание небольшими порциями по 5-6 раз в день, как профилактика застоя желчи;
- соблюдение режима приема пищи для выработки порций желчи в строго определенное время;
- щадящая кулинарная обработка – блюда отварные или запеченные;
- запрет на жареную пищу для профилактики раздражения желчного пузыря;
- запрет на употребление холодной пищи, провоцирующей спазмы сфинктеров;
- уменьшение соли, обильное питье для профилактики сгущения желчи;
- отказ от алкоголя, как фактора нарушения оттока желчи и ее застоя;
- увеличение доли клетчатки для снижения уровня холестерина, размягчения кала, активизации перистальтики кишечника.
Все продукты, усиливающие продуцирование желчи, раздражающие желудок, кишечник и желчный пузырь, находятся под запретом при ДЖВП. К ним относятся: пряные овощи, крепкие бульоны, блюда из субпродуктов, консервы и колбасы, жирные сорта мяса и рыбы, блюда быстрого питания (фаст-фуд), газированные напитки, кофе и крепкий чай.
Рекомендуются продукты, богатые витаминами, большим количеством белка, повышающие текучесть и прозрачность желчи. К ним относятся фрукты, салаты из свежих овощей с растительным маслом, нежирные сорта мяса и птицы, молочные и кисломолочные продукты, сладости в виде пастилы, зефира, мармелада. Напитки, рекомендуемые при ДЖВП, — чай с лимоном, фруктовые и овощные соки (разведенные), щелочная минеральная вода.
Народные средства

Семена расторопши эффективно действуют на функционирование печени и желчного пузыря.
Признанное средство народной медицины для лечения ДЖВП – измельченные семена расторопши. Они содержат в своем составе гепатопротектор силимарин, эффективно действующий на функционирование печени и желчного пузыря.
В качестве желчегонного средства применяются отвары артишока, цветов календулы, тысячелистника, бессмертника. Их готовят в стандартной дозировке – 1 ст. л. на 200 мл воды. Применяются эти отвары за полчаса до еды по половине стакана несколько раз в день.
Если не имеется противопоказаний в виде камней в желчном пузыре, можно провести тюбаж с использованием минеральной воды. Для этого выпивают 200-400 мл минеральной воды и ставят грелку на область печени. Эта процедура способствует оттоку желчи, уменьшению ее вязкости. Подобным действием обладает прием по утрам теплой воды с добавлением сока лимона (1 ч.л.) и столовой ложки меда.
Прогноз и осложнения
Соблюдение диеты, регуляция деятельности вегетативной нервной системы, прием препаратов, рекомендованных гастроэнтерологом, значительно улучшают самочувствие и состояние больного ДЖВП.
И, наоборот, игнорирование запрета на алкоголь, жирную и жареную пищу, жизнь в хроническом состоянии стресса могут привести к таким осложнениям, как гастрит, язвенная болезнь желудка, дуоденит, рефлюкс-эзофагит.
Дискинезия желчевыводящих путей – патология, кардинально меняющая слаженную работу органов ЖКТ. Недостаток или избыток желчи приводят к нарушениям в переваривании пищи, усвояемости питательных веществ, авитаминозам. Для лечения ДЖВП применяется консервативная терапия и строгая диета. Определить тип ДЖВП может только гастроэнтеролог после изучения данных лабораторных и инструментальных исследований.
Диетический стол № 5Ж (№5Ж/Л)

Диетический стол № 5Ж (№5Ж/Л)
Показания к диетическому столу № 5Ж
Диета № показана при хронических заболеваниях печени с одновременным застоем желчи, состояниях после холецистэктомии при застое желчи и гипомоторной дискинезии желчевыводящих путей.
Цель диетического стола № 5Ж
Целью диеты № 5Ж является нормализация липидного обмена, усиление отделения желчи и улучшение циркуляции ее компонентов.
Общая характеристика диетического стола № 5Ж
Диета № 5Ж физиологически полноценна: количество белков и углеводов в пределах физиологической нормы, содержание жиров повышено. Липотропное действие диеты достигается путем введения в рацион полноценных белков, полиненасыщенных жирных кислот.
Исключена жареная пища. Пищу готовят на пару, в отварном виде или запекают, измельчать и протирать пищу не требуется.
Диета № 5Ж предусматривает дробный режим приема пищи 5–6 раз в сутки небольшими порциями.
Химический состав и энергоценность диетического стола № 5Ж
Белки: 90–100 г.
Жиры: 110–120 г (в том числе до 50 г растительных жиров).
Углеводы: 300–350 г (в том числе не более 40 г простых углеводов).
Суточная калорийность: 2 800 – 3 100 ккал.
Свободная жидкость: 1,5–2 л.
Поваренная соль: до 6 г.
Витамины: ретинол (А) – 0,3 мг, бета-каротин – 10 мг, рибофлавин (В2) – 2,5 мг, тиамин (В1) – 1,7 мг, никотиновая кислота (В3) – 19 мг, аскорбиновая кислота (С) – 200 мг.
Макроэлементы: натрий – 3,5 г, калий – 4,5 г, кальций – 1,4 г, магний – 0,5 г, фосфор – 1,6 г.
Микроэлементы: железо – 40 мг.
Оптимальная температура блюд: от 15 до 65 градусов Цельсия.
Рекомендуемые продукты и блюда диетического стола № 5Ж
Хлеб: пшеничный и ржаной вчерашний, хлеб с отрубями.
Супы: овощные (в том числе со свеклой), крупяные, молочные супы.
Мясные блюда: нежирные сорта мяса и птицы без кожи в виде паровых, отварных и запеченных котлет, суфле, кнелей, биточков и т. д.; разрешен бефстроганов из отварного мяса, отварную курицу можно куском.
Рыбные блюда: отварная, запеченная или на пару рыба нежирных сортов в виде суфле, котлет, тефтелей и т. д.
Гарниры: каши вязкие или рассыпчатые (манная, гречневая, овсяная, рисовая), овощи (картофель, морковь, кабачок, тыква, цветная капуста) в отварном или запеченном виде.
Молочные продукты: при переносимости любые с осторожностью.
Яйца: омлет, яйца всмятку.
Закуски: неострые.
Соусы: сметанные, молочные, фруктовые.
Сладкие блюда: сладкие ягоды и фрукты в свежем виде, варенья, мед, сахар.
Напитки: чай, кофе, компоты, отвары, соки из сладких фруктов и ягод.
Жиры: свежее несоленое сливочное масло, топленое сливочное масло; оливковое, подсолнечное, кукурузное и т. д. рафинированные масла.
Исключаемые продукты и блюда диетического стола № 5Ж
Из рациона следует исключить жареные блюда, мясные, рыбные, грибные бульоны, грибы, бобовые, капусту, репу, редьку, брюкву, редис, лук, чеснок, жирные сорта мяса, птицы и рыбы, ливер, соленья, копченья, сало, кулинарные жиры, сдобное тесто, кондитерские изделия, шоколад, какао, газированные напитки, алкогольные напитки, острые приправы и соусы.
Примерное меню диетического стола № 5Ж
Первый завтрак: яйцо всмятку, манная каша со сливочным маслом, кофе.
Второй завтрак: ягоды, чай.
Обед: рисовый суп, отварная рыба, винегрет с растительным маслом, сок.
Полдник: творог, отвар шиповника.
Ужин: бефстроганов из отварного мяса, суфле из тыквы, чай.
На ночь: протертый компот или кефир.
Читайте также:
