Для смещения матки влево у родильницы с синдромом нижней полой вены необходимо наклонить стол на
Обновлено: 19.05.2024
Текст научной работы на тему «Наклон стола при аортокавальной компрессии»
Вестник акушерской анестезиологии 2018 №1(3)
Наклон стола при аортокавальной компрессии
Как вы располагаете беременных на операционном столе после анестезии при операции кесарево сечение? Простой вопрос, не так ли? Даже если его задать молодым интернам, которые прошли цикл по акушерской анестезиологии, почти все ответят «На спине со смещением матки влево». Смещение матки влево обычно достигается 15-градусным наклоном операционного стола или размещением клина в области таза, когда беременная лежит на спине в операционной или родовой. 15-градусное «спасение» стало повсеместным в нашей практике в родовой и операционной, но исследование Higuchi и соавторов (2015) в данном вопросе бросает вызов этой простой, повсеместной практике. Чтобы понять, как и почему, нам нужно точно понимать, что является основой для этого мистического 15 -градусного наклона.
Описание синдрома «гипотонии на спине» восходит по меньшей мере к началу 1953 года, когда Howard и соавторы описали значительное
давления у 18 из 160 беременных в доношенном сроке, расположенных в положение на спине; авторы описывали синдром сжатия нижней полой вены (НПВ) под действием увеличенной («беременной») матки. Bieniarz и соавторы опубликовали серию статей в середине 1960-х годов с использованием данных ангиографии и дифференциальных измерений артериального давления в верхних и нижних конечностях, в которых предположили, что брюшной отдел аорты также может быть подвержен компрессии в положении лежа на спине, потенциально уменьшая маточный кровоток. Таким образом термин «аортокавальная
компрессия» вошел в наш лексикон и знания в акушерской анестезиологии.
Тем не менее, только в 1972 году правило 15 градусов стало повсеместным в нашей практике. Crawford и соавторы сравнивали показатели по шкале Апгар и газового состава крови пуповины между двумя группами рожениц при операции кесарево сечение и обнаружили, что у новорожденных, матери которых располагались в положение на спине с наклоном примерно на 15 градусов, были лучшие баллы по шкале Апгар и менее серьезная «асфиксия в родах», чем у тех, чьи матери оставались в положении на спине (особенно, когда было увеличение времени от разреза до извлечения). Авторы связывали эти результаты со снижением компрессии НПВ за счет наклона стола. С тех пор все стали наклонять беременных на 15 градусов, полагая, что избегают компрессию НПВ и аорты, но были ли выводы Crawford действительно настолько
правильными, что получили такое широкое применение в нашей нынешней практике? Тщательное прочтение
заставляет задуматься, актуально ли какое-либо из сегодняшних событий - в специальных условиях - все беременные находились бы под общей анестезией, с искусственной вентиляцией легких, с кислородной поддержкой (33% О2 / 67% N2O) и тогда наклон стола должен быть левым или правым?!
В исследовании, опубликованном в февральском выпуске Anesthesiology 2015 года, Higuchi и соавторы использовали магнитно-резонансную томографию для определения объема НПВ и аорты у 10 беременных в доношенном сроке в положениях от лежа на
спине до 45 градусов, лежа на левом боку, и сравнивали их с когортой небеременных женщин. Авторы не обнаружили никаких доказательств уменьшения объема аорты (компрессии аорты) ни у одной из беременных в любом положении, на спине или боковом наклоне; рассчитанные объемы аорты не отличались от небеременных женщин. У небеременных женщин положение (на спине или наклон) не влияло на рассчитанный объем НПВ. Тем не менее, у беременных объем НПВ значительно снижался в положении лежа на спине, что указывало на почти полное сжатие, но даже при боковом наклоне до 15 градусов это почти полное сжатие оставалось! Только когда боковой наклон достигал 30 градусов, объем НПВ несколько увеличивался (что указывало на уменьшения сжатия), но даже при 45-градусном боковом наклоне объем НПВ все еще был меньше по сравнению с небеременными женщинами. Таким образом, мы могли бы предположить, что это сжатие НПВ будет влиять на гемодинамику беременной, но, как ни удивительно, Higuchi и соавторы не обнаружил изменений сердечного выброса, частоты сердечных сокращений или среднего артериального давления, связанных со степенью бокового наклона.
Конечно, исследование имеет свои недостатки - количество изученных пациенток невелико (всего 10 женщин в каждой группе, всего 20), и следует отметить, что по нынешним американским стандартам беременные были довольно худыми (их индекс массы тела варьировал от 17,8 до 26,2). Кроме того, ни одна из беременных не была в родах, и ни одна из них не получала региональную анестезию; неясно, как эти переменные могли бы повлиять на результаты.
Несмотря на эти недостатки, есть по крайне мере один важный момент, который мы должны вынести из этого исследования. При всем уважении к Crawford-у, который остается иконой в сообществе акушерских анестезиологов, кажется, мы обманывали самих себя, но, судя по всему, большинство
Age (уг) 34 ±5 34 ±4
Height (cm) 160 ±5 160 ±6
Weight (kg) 57 ±8* 49 ±4
Gestational age (week) 39 (37-39)
Parity (0/1) 6/4 8/2
Объем аорты и нижней половой вены в зависимости от наклона стола
Aorta volume (ml)
45° 13.2 ±2.2 12.3±1.7
Inferior vena cava volume (ml)
30° 11.5±8.6f§ 21.5±6.2
45° 10.9±6.8t§ 20.6±5.0
беременных очень хорошо переносят это сжатие НПВ. Да, артериальное давление обычно снижается, чаще всего после проведения спинальной анестезии, но редко слишком низко или настолько быстро, что вызывает серьезные проблемы. Недавние исследования даже поставили под сомнение, влияет ли использование бокового наклона на частоту гипотонии после спинальной анестезии. Однако это не должно вызывать лишних иллюзий, если роженица под нашим контролем испытывает гипотонию или нарушения КТГ плода после нейроаксиальной анестезии, помещая ее в более экстремальное боковое положение, 45 градусов или даже полностью на левый бок, мы выбираем самую оптимальную тактику.
Что касается компрессии аорты, практически все предыдущие исследования, посвященные этой проблеме, основывались на косвенных доказательствах при измерении дифференциального артериального давления и тому подобных методах. Магнитно-резонансная томография в текущем исследовании позволила фактически визуализировать брюшной отдел аорты, что, скорее всего, является точным показателем компрессии аорты или ее отсутствия. Таким образом, компрессия аорты под действием
«беременной» матки является довольно редким состоянием. Возможно, пора пересмотреть нашу терминологию, чтобы отказаться от термина «аорто» в пользу понятия «кавальной компрессии».
Было бы здорово закончить, сказав, что все наши беременные должны быть расположены по крайней мере на 30 градусов при боковом наклоне после нейроаксиальной анестезии, однако есть серьезные сомнения, что наши коллеги акушеры-гинекологи посчитают это разумным положением для операции кесарево сечение, особенно у беременных с ожирением или тяжелыми заболеваниями. Возможна ли операция с 30-градусным наклоном? Конечно, есть те, кто отвергнет эту идею; по крайней мере это потребует совершенно иного подхода к такому наклону, выгода которого еще до конца не доказана.
Наконец, остается вопрос: «Должны ли мы продолжать располагать наших беременных
со смещением матки влево?» Лично я (слова автора статьи) не чувствую себя готовым отказаться от него в целом на основании небольшого исследования, подобного этому. Скорее всего, есть беременные, у которых даже небольшой наклон имеет спасительный эффект. Однако мы должны быть менее догматичны в отношении этой практики.
Иногда некоторые практики становятся настолько укоренившимися в нашей рутине, что мы забываем, почему вдруг начали их использовать и остается ли наше первоначальное обоснование верным. Изюминка исследования Higuchi и соавторов состоит в пересмотре «древней» практики, и современные технологии могут помочь нам взглянуть со стороны на рутинные подходы.
Tilting at Aortocaval Compression Craig M. Palmer, M.D. Anesthesiology 2015; 122:231-2
Синдром верхней полой вены Текст научной статьи по специальности «Клиническая медицина»
Аннотация научной статьи по клинической медицине, автор научной работы — Бурдули Николай Михайлович
Синдром верхней полой вены симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Диагностический алгоритм при синдроме верхней полой вены может включать проведение рентгенографии грудной клетки, компьютерной томографии. Врачи довольно редко встречаются с этой патологией, в связи с чем при первом обращении больного к врачу диагноз, как правило, не устанавливается. В качестве примера приведено собственное клиническое наблюдение .
Похожие темы научных работ по клинической медицине , автор научной работы — Бурдули Николай Михайлович
Результаты хирургического лечения больных с солидными злокачественными опухолями органов грудной клетки с синдромом верхней полой вены
Предикторы гемодинамических и дыхательных нарушений на фоне общей анестезии у больных с синдромом медиастинальной компрессии
Эндоваскулярная тактика при клинически значимых тромбозах верхней полой вены и вен брахиоцефального ряда
Superior vena cava syndrome
Superior vena cava syndrome is a complex of symptoms developing as a result of disordered circulation in the superior vena cava system and impaired venous blood outflow from the upper part of the body. The classical signs of superior vena cava syndrome are cyanosis, swelling of the head, upper limbs and upper chest, dilatation of subcutaneous veins, apnea, hoarseness, cough, etc. Diagnostics of superior vena cava syndrome is based on chest X-ray and CT. Superior vena cava syndrome is a rare condition and therefore usually unrecognized during the first examination of the patient.
Текст научной работы на тему «Синдром верхней полой вены»
Заметки и наблюдения из практики
© БУРДУЛИ Н.М., 2015 УДК 616.145-005-036.1
СИНДРОМ ВЕРХНЕЙ ПОЛОЙ ВЕНЫ
Синдром верхней папой вены — симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Диагностический алгоритм при синдроме верхней полой вены может включать проведение рентгенографии грудной клетки, компьютерной томографии. Врачи довольно редко встречаются с этой патологией, в связи с чем при первом обращении больного к врачу диагноз, как правило, не устанавливается. В качестве примера приведено собственное клиническое наблюдение.
Кл ючевые слова: синдром верхней полой вены; клиническое наблюдение.
Для цитирования: Клин. мед. 2015; 93 (12): 61—63.
SUPERIOR VENA CAVA SYNDROME Burduli N.M.
Key words: superior vena cava syndrome; case report.
Citation: Klin. med. 2015; 93 (12): 61—63. (in Russian)
Синдром верхней полой вены — неотложное состояние, связанное с нарушением кровообращения в бассейне верхней полой вены, которое осложняет течение многих заболеваний, связанных с поражением средостения.
Верхняя полая вена представляет собой сосуд с тонкими стенками, расположенный в среднем средостении и окруженный относительно плотными структурами, такими как грудная стенка, аорта, трахея и бронхи. На всем протяжении вена окружена цепочкой лимфатических узлов. Для верхней полой вены физиологическим является низкое венозное давление, что в сочетании с указанными выше особенностями строения способствует легкой обструкции вены при поражении любых окружающих ее структур.
Через верхнюю полую вену собирается кровь от верхних конечностей, головы и шеи, верхней половины грудной клетки. Существует несколько систем анастомозов, связывающих бассейны нижней и верхней полых вен и играющих компенсаторную роль при нарушении проходимости последней. Наиболее важным из них является непарная вена. Несмотря на обилие кол-латералей, функционально они не способны полностью заменить верхнюю полую вену.
Основной причиной синдрома верхней полой вены является обструкция верхней полой вены, в основе развития которой лежат 3 основных патологических процесса: сдавление вены извне [1]; прорастание стенки вены злокачественной опухолью; тромбоз верхней полой вены.
Более чем в 90% случаев причиной обструкции верхней полой вены оказывается злокачественная опухоль [2, 3]. На долю рака легкого приходится 85% таких опухолей, в основном это мелкоклеточный или плоскоклеточный рак легкого. Реже причиной служат лим-фомы, лимфогранулематоз и метастазы в средостение других опухолей, в частности опухолей яичка и рака молочной железы [1].
К прочим причинам относятся доброкачественные опухоли, аневризма аорты, увеличение щитовидной железы, тромбоз верхней полой вены, фиброзный медиастинит вследствие гистоплазмоза или лучевой терапии [4].
Клиническая картина синдрома верхней полой вены связана с повышением внутрисосудистого давления в зонах, венозный отток из которых в норме дренируется через верхнюю полую вену или образующие ее безымянные вены.
Клиническое течение синдрома верхней полой вены может быть острым или медленно прогрессирующим. Жалобы больного крайне разнообразны: изменение внешности вследствие отека шеи и лица, одышка, кашель, осиплость голоса, дисфагия, боль в грудной клетке, обмороки, судороги, боль в груди, головная боль, тошнота, головокружение. При наклонах вперед и в положении лежа симптомы усиливаются.
При физикальном обследовании выявляются наиболее характерные признаки синдрома верхней полой вены: расширение, набухание вен шеи, грудной стенки и верхних конечностей, отек лица, шеи или верхнего плечевого пояса и рук, цианоз или полнокровие лица (плетора), тахипноэ. При тяжелом течении появляются экзофтальм, отек языка, отек гортани.
Для диагностики синдрома верхней полой вены может быть достаточно клинических данных и физикаль-ного обследования. Диагноз является по существу клиническим. Наиболее значимый рентгенологический признак — расширение верхнего средостения, обычно вправо. Нередко на рентгенограмме грудной клетки вообще не находят никаких изменений. Компьютерная томография — самый надежный метод визуализации структур средостения.
Врачи практического здравоохранения, а также врачи терапевтических стационаров довольно редко встречаются с этой патологией, в связи с чем при первом обращении больного к врачу диагноз, как правило, не устанавливается. В качестве примера приводим собственное клиническое наблюдение.
Б о л ь н о й К., 63 года, поступил в терапевтическое отделение клинической больницы скорой медицинской помощи Владикавказа 19.10.14 с жалобами на одышку в покое, усиливающуюся при физической нагрузке и в положении лежа, отек рук и лица, боль в горле, затрудненное глотание, осиплость голоса, боль в области сердца давящего характера, сыпь на теле, головокружение, общую слабость.
Из анамнеза выяснено, что за 3 нед до поступления в стационар после работы без средств защиты с фосфоросодержащими веществами появились отечность лица, боль в горле, затрудненное дыхание, сыпь на теле. Состояние было расценено как проявление аллергической реакции, по поводу которой больной получал антигистаминные препараты, однако его состояние не улучшалось — перечисленные выше жалобы нарастали, одышка в покое усиливалась в горизонтальном положении, появилась отечность рук, особенно кистей рук, осиплость голоса.
В связи с нарастанием перечисленных выше жалоб и ухудшением состояния родственники доставили больного в приемное отделение клинической больницы скорой помощи.
В анамнезе жизни указания на стенокардию напряжения, гипертоническую болезнь, сахарный диабет 2-го типа.
Объективно: общее состояние средней тяжести, больной в сознании, правильно ориентирован во време-
ни и в пространстве. Положение вынужденное — сидя (попытка принять горизонтальное положение сопровождается усилением одышки вплоть до удушья). Отмечается увеличение размера лица за счет отека лица и шеи. На коже рук отмечается мелкоточечная сыпь. Число дыхательных движений 24 — 26 в минуту. Пер-куторно над легкими определяется легочный звук, в нижнебоковых отделах с двух сторон — притупление перкуторного звука, при аускультации над легкими выслушивается везикулярное дыхание, в местах притупления перкуторного звука — ослабленное везикулярное дыхание, крепитация. Границы относительной сердечной тупости: левая — в пятом межреберье на 1 см кнаружи от срединно-ключичной линии, правая — по правому краю грудины, верхняя — в третьем межре-берье. Тоны сердца при аускультации приглушенные, ритм правильный. Частота сердечных сокращений 90 в минуту, артериальное давление 150/90 ммрт.ст.
Живот мягкий, при пальпации безболезненный во всех отделах, обе его половины участвуют в акте дыхания. Размер печени по Курлову 10—9—8 см.
Мочеиспускание свободное. Симптом поколачива-ния отрицательный с обеих сторон.
Общий анализ крови от 19.10.14: Нв 140 г/л, эр. 4,5!012/л, цв. пок. 1, л. 7,9!09/л, п. 6%, с. 70%, э.1%, лимф. 20%, мон. 3%; СОЭ 8 мм/ч.
Уровень глюкозы в крови 24,9 ммоль/л.
ЭКГ от 19.10.14: синусовый ритм, частота сердечных сокращений 80 в минуту. Электрическая ось сердца отклонена влево. Неполная блокада левой ножки пучка Гиса. Электрокардиографические признаки гипертрофии левого желудочка.
При рентгеноскопии органов грудной клетки в нижних отделах легких определяется уплотнение плевры (плевральные наслоения). Корни легких бесструктурны. Синусы свободны. Границы сердца расширены влево.
Врач приемного отделения больницы установил диагноз: аллергическая реакция, отек Квинке; ишемиче-ская болезнь сердца: стабильная стенокардия напряжения, III функциональный класс; атеросклеротический кардиосклероз; нарушение ритма по типу мерцательной аритмии; гипертоническая болезнь II стадии, степень 3, риск IV; Н ПБ; сахарный диабет 2-го типа.
Назначения: преднизолон 60 мг внутривенно, су-прастин 1 мл внутримышечно, трисоль 200 мл внутривенно.
20.10.14 при совместном осмотре заведующего отделением и лечащего врача состояние больного оценено как тяжелое. Положение вынужденное — сидя. В динамике наблюдения отмечается нарастание отека лица и шеи, появление отеков рук и в особенности кистей рук, усилиление осиплости голоса, затрудненное глотание. На коже верхнего плечевого пояса, рук, передней поверхности грудной клетки появились обширные гематомы. Отмечается нарастание одышки, число дыхательных движений достигает 28 в минуту. Сатурация крови 86%.
Высказано предположение о наличии у больного синдрома верхней полой вены и в связи с тяжестью состояния больной переведен в отделение интенсивной терапии; дежурный реаниматолог основной причиной развития отека лица, шеи, рук, осиплости голоса, появления сыпи на теле счел развитие аллергической реакции на химическое вещество (рацидол — инсек-тоакарицидное средство, содержащее 60% диазинона, эмульгаторы и органические растворители), в соответствии с этим проведена соответствующая терапия с подачей увлажненного кислорода через аппарат Боброва, при этом сатурация крови увеличилась до 96%
Для уточнения диагноза и с учетом данных литературы о том, что наиболее частой причиной развития синдрома верхней полой вены является опухолевый процесс, 23.10.14 проведена компьютерная томография органов грудной клетки без применения контрастного вещества: на серии томограмм легочный рисунок усилен, сгущен, деформирован. В базальных отделах с обеих сторон отмечаются участки негомогенного уплотнения легочной ткани с прослеживающимися просветами бронхов. Корни легких несколько расширены, тяжисты. Просвет трахеи и главных бронхов не изменен. Плевральные скопления жидкости не обнаружены.
Средостение структурно, в переднем отделе определяется дополнительное объемное образование неопределенной формы с неровными контурами размером 74^75x73 мм с признаками инвазии на уровне дуги и восходящего отдела аорты, общего легочного ствола. Визиализируются единичные лимфатические узлы средостения размером до 10 мм. Сердце расширено. Костно-деструктивные изменения не выявлены.
Заключение: объемное образование переднего средостения (тимома) с признаками вовлечения в процесс аорты и легочного ствола.
В дальнейшем больной был консультирован онкологом, кардиохирургом, торакальным хирургом. Рекомендовано симптоматическое лечение, на фоне которого состояние больного прогрессивно ухудшалось, и 21.11.14 наступила смерть.
С учетом жалоб больного, данных клинико-инстру-ментального обследования был установлен заключительный клинический диагноз: опухоль средостения (тимома); синдром верхней полой вены.
При патолого-анатомическом исследовании установлено: в переднем средостении в области проекции рукоятки грудины определяется обширный (до 10 см) опухолевый конгломерат, сращенный с рукояткой грудины. Ткань грудины в области врастания опухо-
ли местами рыхлая. Отделить опухоль от рукоятки возможно только острым путем. Опухоль на разрезе очень плотная (хрящевидной плотности), режется с большим трудом, на разрезе белесоватого цвета (рис. 1, см. вклейку). Опухолевый узел как муфтой окутывает аорту (восходящая часть и дуга) и легочную артерию, правый и левый бронхи. В прикорневых отделах опухоль прорастает в паренхиму обоих легких (рис. 2, см. вклейку). Перибронхиальные лимфатические узлы на разрезе белесоватого цвета, очень плотные.
Микроскопическое исследование: тимус — массивные разрастания фиброзной ткани, среди которых поля светлых опухолевых клеток с примесью лимфоцитов, отдельные комплексы резко атипичных гиперхромных опухолевых клеток, единичные железистые структуры; легкие — отек, очаговая лейкоцитарная инфильтрация, полнокровие сосудов, комплексы светлых опухолевых клеток: желудок — синусы изъязвлены, с кровоизлияниями и воспалительной инфильтрацией в подслизи-стом слое.
Патологоанатом установил основной диагноз: злокачественная тимома типа В3 с прорастанием в грудину, легкие, перикард.
Таким образом, представленное клиническое наблюдение свидетельствует о недостаточном знании клинических проявлений заболевания и отсутствии настороженности у врачей всех специальностей в отношении возможности обструкции верхней полой вены с развитием синдрома верхней полой вены.
1. Проценко С. А., Новик А.В. Синдром верхней полой вены. Практическая онкология. 2006; 7(2): 108—12.
2. Полоцкий Б.Е., Мачаладзе З.О., Давыдов Н.И., Малаев Г.Г., Кар-селадзе А.И., Совелов Н.А. Новообразования вилочковой железы. Обзор литературы. Сибирский онкологический журнал. 2008; 25(1): 75—84.
3. Мачаладзе З.О. Опухоли средостения: Дисс. . д-ра мед. наук. М.; 2008.
4. Розенштраух Л.С., Рыбакова Л.И., Виннер М.Г. Рентгенодиагностика органов дыхания. М.; 2007.
1. Protsenko S. A., Novik A.V. Superior vena cava syndrome. Prakticheskaya onkologiya. 2006; 7(2): 108—12. (in Russian)
2. Polotskiy B.E., Machaladze Z. O., Davydov N.I., Malaev G.G., Karseladze A.I., Sovelov N. A. Neoplasms of the thymus. A review of the literature. Sibirskiy onkologicheskiy zhurnal. 2008; 25(1): 75—84. (in Russian)
3. Machaladze Z. O. Tumors of the Mediastinum: Diss. Moscow; 2008. (in Russian)
4. Rozenshtraukh L.S., Rybakova L.I., Vinner M.G. X-ray Diagnostics of the Respiratory System. Moscow; 2007. (in Russian)
Приращение плаценты
Приращение плаценты — это аномалия врастания хориальных ворсин с инвазией трофобласта в базальную отпадающую оболочку, миометрий, периметрий, окружающие органы. Проявляется отсутствием признаков отделения плаценты, профузным маточным кровотечением в последовом периоде, симптомами вовлечения смежных органов (тазовыми болями, примесью крови в кале и моче, запорами и др.). Для диагностики применяют УЗИ тазовых органов, ЦДК, МРТ-пельвиометрию, определение уровня АФП. Лечение предполагает проведение ручного отделения плаценты, надвлагалищной ампутации матки, гистерэктомии, метропластики, донного варианта кесарева сечения.
МКБ-10
Общие сведения
Приращение плаценты было впервые описано в 1836 году английским гинекологом Джеймсом Симпсоном, морфологическую основу расстройства в 1889 году определил немецкий патолог Фредерик Харт. За последние 50 лет отмечается более чем десятикратное увеличение частоты патологии – с 1: 30 000 беременных в 1950-60-х годах до 1:2 500 в 2007 году, что напрямую связано со стремительным ростом числа кесаревых сечений. Зачастую патологическая глубокая инвазия хориона сочетается с предлежанием плаценты. По данным исследований, после первого оперативного родоразрешения риск приращения плацентарной ткани при ее предлежании повышается на 10%, а после 4-5-го — на 60% и более.
Причины
Патологическому врастанию ворсин хориона в маточные оболочки способствуют как локальные дистрофические изменения эндометрия, так и нарушения бластогенеза. Риск развития расстройства повышается по мере увеличения возраста женщины и количества выношенных ею беременностей. По мнению большинства специалистов в сфере акушерства, основными причинами приращения тканей плаценты являются:
- Рубцовые изменения маточной стенки. Предпосылками к возникновению локальной дистрофии эндометрия становятся рубцы после перенесенных оперативных вмешательств, инвазивных манипуляций — кесарева сечения, миомэктомии, аборта, диагностического выскабливания. Дистрофические изменения провоцируются нарушениями процессов кровообращения и рубцовым перерождением эпителия.
- Заболевания матки. Нормальная архитектоника эпителиальной оболочки может нарушаться при неспецифическом и специфическом эндометрите, вызванном возбудителями хламидиоза, гонореи, туберкулеза, других инфекционных заболеваний половых органов. Приращение часто наблюдается при синдроме Ашермана, деформации маточной полости одной крупной или множественными подслизистыми миомами.
- Высокая протеолитическая активность хориона. В части случаев аномалии бластогенеза проявляются не нарушениями гаметогенеза и формированием пороков развития плода, а повышенной инвазивной способностью хориона. Более глубокая имплантация наблюдается при нарушении ферментативного равновесия в системе гиалуронидаза – гиалуроновая кислота между бластоцистой и децидуальной оболочкой.
Дополнительными факторами риска, способствующими аномальному врастанию хориальных ворсин, являются низкое расположение или предлежание плаценты, многоплодие, переношенная беременность, аномалии развития (двурогая матка, наличие внутриматочной перегородки). Патологию чаще выявляют у пациенток, страдающих хроническим гломерулонефритом, тяжелыми формами гестозов, при которых отмечаются микроциркуляторные нарушения в различных органах, в том числе в эндометрии и миометрии.
Патогенез
Механизм приращения плаценты основан на несоответствии проникающей способности трофобласта толщине и строению децидуальной оболочки. Недостаточная толщина эндометрия может быть обусловлена физиологической гипотрофией (функциональный слой слизистой обычно более тонкий в нижнем маточном сегменте) и патологическими процессами. Ситуация усугубляется при повышении протеолитической активности ферментов, способствующих внедрению бластоцисты в стенку матки. При наличии посттравматических, воспалительных, дистрофических изменений наблюдается рубцовое перерождение губчатого слоя отпадающей оболочки плаценты, по которому происходит ее отторжение в третьем периоде родов. При врастании в уплотненную ткань плацентарных ворсин становится невозможным их самопроизвольное отделение от стенки матки.
Значительное истончение эпителия сопровождается частичным или полным отсутствием губчатого слоя. В результате хориальные ворсины отделены от миометрия скоплениями фибриноида, а в более тяжелых случаях непосредственно контактируют с мышечными волокнами и даже прорастают в них на различную глубину. Плацентарные септы частично формируются из миоцитов, происходит обильная васкуляризация миометрия, подлежащего под плацентарной площадкой. После родов кавернозно измененная мышечная ткань не может сокращаться под влиянием окситоцина, что приводит к развитию массивного маточного кровотечения.
Классификация
Критериями для систематизации основных вариантов приращения плаценты служат площадь аномального прикрепления плацентарной ткани, глубина ее врастания в матку. Такой подход обеспечивает более точное прогнозирование осложнений и выбор оптимальной врачебной тактики. Приращение бывает полным с вовлечением в процесс всей плаценты и частичным с наличием участков нормальной и патологической плацентации. В зависимости от глубины проникновения в оболочки матки выделяют следующие виды расстройства:
- Ложное приращение (placenta adhaerens). Имеет более благоприятный прогноз в плане сохранения матки. Встречается значительно чаще, чем истинное. Возникает при рубцовом перерождении губчатого слоя. Хориальные ворсины плотно врастают в децидуальную оболочку и достигают базальной мембраны, однако не проникают до миометрия. Плацента самостоятельно не отделяется, использование специальных приемов ручного разделения плацентарной ткани и матки позволяет обойтись без полостной операции.
- Истинное приращение. Развивается на фоне атрофии губчатого слоя, проявляется проникновением ворсин хориона до мышечных волокон (приращенная плацента), в миометрий (вросшая плацента) и за пределы матки (проросшая плацента). Ручное отделение плаценты невозможно. Зачастую единственным методом, позволяющим сохранить жизнь родильницы, становится хирургическое удаление матки. Частота приращенной плаценты составляет около 78% всех случаев истинного приращения, вросшей — 15%, проросшей — 7%.
Симптомы приращения плаценты
Клинические признаки расстройства во время беременности отсутствуют. Патология проявляется в родах отсутствием внешних признаков отделения детского места в течение получаса после изгнания ребенка: маточное дно не поднимается выше пупка, не наблюдается выпячивание плаценты над симфизом, оставшийся конец пуповины не удлиняется, втягивается после натуживания женщины и укорачивается при надавливании на живот. При полном ложном и истинном приращении послеродовое кровотечение не возникает, при частичном приращении и попытке отделить приросший послед вручную начинается профузное маточное кровотечение. О прорастании плаценты в брюшину и другие органы свидетельствуют тазовые боли различной интенсивности, затруднения дефекации, примесь крови в моче или кале.
Осложнения
При нарушении бластогенеза приращение плаценты может сочетаться с пороками развития плода, хотя и не служит их непосредственной причиной. В дородовом периоде у женщин с нарушением плацентации чаще возникает фетоплацентарная недостаточность, гипоксия плода с задержкой его развития, преждевременное старение плаценты. В родах приращение плацентарной ткани осложняется маточным кровотечением, которое без оказания экстренной помощи способно привести к значительной кровопотере, возникновению геморрагического шока, смерти женщины. В редких случаях у родильниц развивается воздушная эмболия, респираторный дистресс-синдром, ДВС-синдром.
Диагностика
Для своевременного выявления патологии скрининговое обследование проводится всем беременным из группы риска — многократно рожавшим, женщинам с аномалиями матки, низко расположенной или предлежащей плацентой, пациенткам, ранее перенесшим кесарево сечение, миомэктомию, повторные аборты. Наиболее информативными являются методы ультразвуковой диагностики приращения плаценты:
- Эхография. Признаками возможного аномального крепления плацентарной ткани по данным УЗИ матки и плода считаются уменьшение расстояния между ретроплацентарными сосудами и периметрием до 10 мм и менее, наличие в толще плаценты кист, гиперэхогенных включений. Вероятность приращения повышается при обнаружении гипо- и анэхогенных участков с кровотоком лакунарного типа в мышечной стенке матки.
- Цветовое допплеровское картирование (ЦДК). Метод считается золотым стандартом в пренатальной диагностике приращения. В ходе исследования точно определяется локализация аномальных сосудистых зон. Патогномоничным признаком расстройства является расширение субплацентарного венозного комплекса. ЦДК также обеспечивает точную оценку глубины проникновения хориальных ворсин в миометрий.
В последние годы с диагностической целью акушеры-гинекологи все чаще назначают МРТ-пельвиометрию, позволяющую в сомнительных случаях достоверно визуализировать неровности маточной стенки, патологическую неоднородность структуры миометрия и плацентарной ткани. Косвенным лабораторным признаком расстройства служит повышение уровня альфа-фетопротеина.
При выявлении патологии в родах важно быстро выполнить дифференциальную диагностику между ложным и истинным приращением при помощи ручного отделения последа. При плотном прикреплении плацентарную ткань удается отделить полностью и, таким образом, купировать профузное кровотечение. Об истинном приращении свидетельствует невозможность отделения плаценты единым массивом, разрывы тканей, отсутствие отдельных долек, оставшихся в матке. Заболевание дифференцируют с другими расстройствами, сопровождающимися массивными маточными кровотечениями: маточной гипотонией, ДВС-синдромом, коагулопатиями, беременностью с нормально прикрепленной плацентой в трубном углу удвоенной или двурогой матки и др. По показаниям пациентку консультирует уролог, проктолог, хирург, анестезиолог-реаниматолог.
Лечение приращения плаценты
Выявление патологии служит показанием для проведения хирургического вмешательства. При антенатальной диагностике приращения естественные роды противопоказаны, операция выполняется в плановом порядке на 37-39 неделях гестационного срока одновременно с кесаревым сечением, при обнаружении в родах — экстренно по жизненным показаниям. Рекомендованный объем вмешательства определяется типом приращения плаценты:
- Ручное отделение с выделением последа. Акушерское пособие для извлечения неотделившейся плаценты с плодными оболочками проводят под внутривенной анестезией при ложном приращении. В ходе вмешательства акушер отделяет и удаляет плотно прикрепленную плацентарную ткань вручную.
- Удаление матки. При проникновении ворсин хориона к миометрию или их врастании в гладкомышечные волокна традиционно осуществляется надвлагалищная ампутация или гистерэктомия. Несмотря на травматичность, до недавнего времени такие операции были единственным способом остановить кровотечение.
- Органосохраняющие вмешательства. Антенатальная диагностика с последующим проведением донного кесарева сечения или метропластики позволяет сохранить матку даже при истинном приращении. Подобные операции в России пока производят редко, однако накоплен положительный опыт их выполнения за рубежом.
При прорастании маточной стенки рекомендованы комбинированные урогинекологические и проктогинекологические вмешательства, направленные на полное удаление плацентарной ткани. Часто щадящие хирургические методы дополняют эндоваскулярными для профилактики или остановки маточного кровотечения (эмболизацией маточных артерий, временной баллонной окклюзией). При экстренной операции родильнице показано восстановление объема циркулирующей крови с проведением инфузионной терапии (переливания цельной крови, ее компонентов, коллоидных и кристаллоидных растворов). Симптоматическое лечение включает назначение утеротоников (при сохранении матки), гемостатиков, препаратов для поддержания давления и сердечной деятельности.
Прогноз и профилактика
Благоприятный исход приращения плаценты возможен только при своевременной диагностике и выборе оптимального способа лечения. Для улучшения прогноза используют антенатальный скрининг и плановое хирургическое родоразрешение с выполнением операции рекомендованного объема. Первичная профилактика предполагает отказ от необоснованных диагностических и лечебных внутриматочных вмешательств, планирование беременности, лечение воспалительных заболеваний матки, проведение кесарева сечения строго при наличии акушерских или экстрагенитальных показаний.
1. Врастание плаценты. Стратегия лечения. Реалии. Ближайшие перспективы/ Памфамиров Ю.К., Самойленко А.В./ Современные инновации. – 2017.
2. Диагностика, профилактика и органосохраняющие методы родоразрешения беременных с врастанием плаценты/ Хасанов А.А.// Казанский медицинский журнал. – 2016.
3. Лучевая диагностика и органосохраняющие операции при приращении плаценты/ Гаязов Д.Р., Терегулова Л.Е., Терегулов А.Ю., Юсупова А.Ф.// Практическая медицина. – 2017.
4. Органосохраняющее хирургическое лечение родильниц с патологией прикрепления плаценты: Автореферат диссертации/ Агрба И.Б. – 2014.
Синдром нижней полой вены при беременности ( Гипотензивный синдром на спине , Постуральный гипотензивный синдром , Синдром аорто-кавальной компрессии )
Синдром нижней полой вены при беременности — это комплекс гемодинамических нарушений, вызванных аорто-кавальной компрессией при увеличении матки. Проявляется головокружением, внезапной слабостью, тахикардией, затрудненным дыханием, значительным падением АД, усилением шевелений, обмороком, возникающими в положении беременной лежа на спине. Диагностируется с помощью эхокардиографии, допплерографии плацентарного кровотока, интегральной реографии. Не требует специального лечения. В большинстве случаев для коррекции состояния женщине достаточно изменить свое положение в постели. Для исключения острой интранатальной гипоксии плода рекомендованы вертикальные роды.
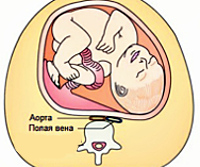
Синдром сдавления нижней полой вены (СНПВ, синдром аорто-кавальной компрессии, постуральный гипотензивный синдром, гипотензивный синдром на спине) — одно из наиболее частых нарушений гемодинамики, выявляемых при беременности. По данных разных авторов, в III семестре субклинические проявления расстройства разной степени выраженности определяются у 70% беременных, при этом лишь около 10% пациенток жалуются на нарушения самочувствия. Актуальность своевременной диагностики СНПВ связана с повышенным риском прерывания гестации и возникновения других серьезных акушерских осложнений, сопровождающихся нарушением нормального развития ребенка и ростом перинатальной смертности.
Аорто-кавальная компрессия при гестации обычно вызывается механическим сдавливанием венозных сосудов увеличенной маткой и общим повышением внутриабдоминального давления. Крайне редко кровоток в нижней полой вене нарушается из-за сочетания беременности с другими причинами — врожденным сужением, тромбофлебитом, объемными неоплазиями органов брюшной полости, забрюшинного пространства, заболеваниями печени. К концу беременности масса матки увеличивается в 10-20 раз, вес плода достигает 2,5 кг и более, объем околоплодной жидкости составляет 1-1,5 л. В результате эластичная сосудистая стенка при положении пациентки на спине испытывает давление 6-7 кг, что приводит к уменьшению просвета вены.
Хотя такая ситуация возникает практически у всех беременных, типичная клиническая картина СНПВ наблюдается лишь у 9-10% больных, еще у 17-20% женщин заболевание протекает субклинически. В ходе исследований специалисты в сфере акушерства и гинекологии установили, что вероятность развития расстройства при беременности повышают следующие предрасполагающие факторы:
- Недостаточность коллатерального кровообращения. В норме для компенсации нарушенного кровотока в системе НПВ формируется сеть паравертебральных и безымянных венозных сплетений, обеспечивающих сброс крови выше места компрессии или в верхнюю полую вену. При недостаточном развитии коллатералей или их ускоренной редукции под влиянием неустановленных причин возникает гипотензивный постуральный синдром.
- Недифференцированная дисплазия соединительной ткани. При генетически обусловленном нарушении синтеза коллагена и его пространственной организации средняя оболочка вен менее устойчива к внешней компрессии. Ситуация усугубляется гестационной гормональной перестройкой. Повышение концентрации прогестерона в 10 раз и более приводит к расслаблению гладкомышечных волокон наружной оболочки полой вены.
- Патологическая гестация. НПВ сильнее сдавливается при многоплодной беременности, многоводии, вынашивании крупного плода, возникшем на фоне резус-конфликта, врожденных аномалий ребенка, экстрагенитальных заболеваний (сахарного диабета, кардиопатологии) и др. Почти треть беременных с СНПВ страдают вегетососудистой дистонией, 15% — артериальной гипертензией, 17% — гестозами, 22% имеют избыточную массу тела.
При кавальной компрессии усложняется отток крови от нижних конечностей, брюшных и тазовых органов. Сокращается венозный возврат, соответственно, в легочные альвеолы поступает меньше крови, снижается ее оксигенация, формируется гипоксемия. Одновременно падает сердечный выброс и зависящее от него сосудистое давление. Из-за поступления в системный кровоток меньшего количества крови, недостаточно насыщенной кислородом, в различных органах беременной и ребенка развивается тканевая гипоксия. Часть плазмы депонируется в сосудистом русле нижних конечностей и рыхлых тканей гениталий, что способствует варикозному расширению вен.
Симптомы СНПВ при беременности
У двух третей пациенток расстройство протекает бессимптомно или с усилением двигательной активности плода при изменении положения тела женщины. Признаки постуральной гипотензии обычно впервые возникают на 25-27 неделях гестации. Патологическая симптоматика проявляется спустя 2-3 минуты после того, как беременная легла на спину, и достигает максимума на протяжении 10 минут. Крайне редко СНВП наблюдается в сидячем положении. Более половины пациенток с клинически выраженным нарушением предъявляют жалобы на головокружение, чувство нехватки воздуха, затруднение дыхания, внезапную слабость, учащение сердцебиения, более частые и сильные шевеления. 37% больных испытывают спонтанное желание перевернуться на бок, встать. Иногда возникает прекардиальная боль, шум или звон в ушах, искры перед глазами, выпадение полей зрения, беспокойство, страх. У 1-3% пациенток отмечается значительное падение АД (до 80 мм рт. ст. и ниже), приводящее к обмороку. Симптоматика быстро исчезает после изменения положения тела.
СНПВ нередко осложняется нарушением плацентарного кровотока с возникновением хронической или острой гипоксии плода, задержкой его развития. У женщин со сдавленной нижней полой веной достоверно чаще преждевременно отслаивается плацента. Венозный застой провоцирует начало геморроя, варикоза, тромбоза, тромбофлебита. При депонировании больших объемов крови в сосудах нижних конечностей возможен гиповолемический шок с множественным поражением органов — нарушением почечной клубочковой фильтрации, респираторным дистресс-синдромом, мозговой и сердечно-сосудистой недостаточностью.
Синдром нижней полой вены при беременности обычно диагностируют на основании снижения АД и характерной симптоматики, возникающей в положении женщины на спине. При подозрении на субклиническое течение расстройства назначают комплексное обследование, позволяющее выявить изменения гемодинамики и нарушения кровоснабжения плода. Для подтверждения диагноза рекомендованы:
- Эхокардиография. В ходе ЭхоКГ-исследования оценивается изменение показателей при повороте беременной с левого бока на спину. О наличии скрытого постурального гипотензивного синдрома свидетельствует падение на 15-20% ударного объема, минутного объема крови, сердечного индекса, учащение ЧСС, нарушение других показателей, отображающих нагнетательную функцию сердца.
- Допплерография. Результаты УЗДГ маточно-плацентарного кровотока также оценивают с учетом положения тела пациентки. При повороте женщины на спину в результате кавальной компрессии индекс резистивности (ИР) в пуповинной артерии в 1,15-1,29 раза превышает нормативные показатели. Одновременно на 10-19% снижается ИР в обеих маточных артериях.
- Интегральная реография. Неинвазивная регистрация изменения сопротивления тканей высокочастотному току позволяет быстро оценить кровенаполнение сосудистого русла. Реографическое определение ударного и минутного объемов крови, ЧСС, сердечного индекса подтверждает результаты эхокардиографического исследования или при необходимости заменяет его.
С учетом повышенного риска возникновения гипоксии плода рекомендован динамический мониторинг его состояния с помощью КТГ, фонокардиографии. По показаниям выполняется спектрофотометрический анализ газового состояния крови женщины и в исключительных случаях — ребенка. Обычно этот метод выявляет снижение парциального давления кислорода, повышение парциального давления углекислого газа и признаки метаболического ацидоза.
Дифференциальная диагностика проводится с другими расстройствами, при которых сдавливается нижняя полая вена, — стенозом, тромбозом, неоплазиями печени, поджелудочной железы, матки, яичников, почек, мочевого пузыря, забрюшинных лимфоузлов, ретроперитонеальным фиброзом, синдромом Бадда-Киари с ростом тромба в нижнюю полую вену. Исключают патологические состояния, способные спровоцировать коллапс: вегетососудистую дистонию, артериальную гипотензию вследствие пищевого или медикаментозного отравления, острой инфекции, аритмии, сердечной недостаточности. По показаниям пациентку консультирует кардиолог, флеболог, гастроэнтеролог, гепатолог, уролог, онколог.
Лечение СНПВ при беременности
Как правило, постуральная гипотензия, вызванная кавальной компрессией, проходит самостоятельно при повороте пациентки на бок или вставании. Беременным с клиническими признаками расстройства следует спать на левом боку с подкладыванием между ног или под верхнюю ногу подушки. Некоторые женщины лучше чувствуют себя при отдыхе в полусидячем положении. Для уменьшения венозного застоя и улучшения гемодинамических показателей показаны умеренные физические нагрузки — ходьба, упражнения в воде, йога для беременных. При возникновении внутриутробной гипоксии назначаются препараты, улучшающие кровоток в маточно-плацентарном комплексе.
Наличие СНПВ необходимо учитывать при планировании метода родоразрешения. При отсутствии акушерских и экстрагенитальных показаний к кесареву сечению пациенткам рекомендованы естественные роды в вертикальном положении стоя, сидя или на корточках. Это позволяет существенно уменьшить риск гипоксии плода. Если женщина настаивает на традиционном способе родовспоможения, ее укладывают на левый бок, а в период изгнания переводят на родильное кресло с высоко поднятым головным концом. При оперативном родоразрешении кавальная компрессия чаще провоцирует критические нарушения гемодинамики, о чем важно помнить при подготовке и в ходе вмешательства.
Исход беременности и родов при своевременном выявлении СНПВ является благоприятным и становится серьезным только при несоблюдении пациенткой рекомендаций акушера-гинеколога по коррекции образа жизни. С профилактической целью всем беременным после 25 недели показаны отказ от сна и отдыха на спине, снижение избыточного веса, достаточная двигательная активность для поддержания нормальной гемодинамики. Женщинам с многоводием, многоплодием, ожирением, варикозом нижних конечностей, половых органов при появлении признаков внутриутробной гипоксии ребенка (учащении или замедлении шевелений, изменении их интенсивности) для профилактики возможных осложнений необходимо пройти обследование для исключения скрытых форм постуральной гипотензии на спине.
1. Диагностика и лечение сердечно-сосудистых заболеваний при беременности. Рекомендации Российского кардиологического общества. – 2013.
2. Синдром нижней полой вены у беременных/ Леуш С.С., Терентюк В.Г., Карпук П. И.// Украинский медицинский журнал. – 2002 - №6 (32).
Читайте также:
