Встаю с кровати темнеет в глазах и трясет
Обновлено: 16.05.2024
Обычно головокружение, потеря равновесия, ориентации — это симптомы простого заболевания, легко поддающегося лечению. Гораздо реже так могут проявляться инсульт и тяжёлые генетические заболевания. Но даже в первом случае, если врач не поставит правильный диагноз и начнёт неверное лечение, качество жизни пациента сильно ухудшится. Что же делать, если кружится голова?
Заподозрить диагноз при головокружении можно уже по описанию симптомов. Такие жалобы бывают двух видов:
- Настоящее головокружение, когда возникает иллюзия, что всё вокруг начинает вращаться (системное головокружение, вертиго). В этом случае определённые движения головы провоцируют головокружение. Также у человека можно заметить нистагм (непроизвольные колебательные движения глаз), иногда для этого требуются специальные исследования. При вертиго также трудно находиться в прямом вертикальном положении, когда человек идёт или стоит. Есть три основных заболевания, главным симптомом которых является системное головокружение:
- доброкачественное пароксизмальное позиционное головокружение;
- болезнь Меньера;
- вестибулярный нейронит.
Ни в одной из этих ситуаций причиной головокружения не может стать остеохондроз шейного отдела позвоночника, хотя зачастую на приёме у врача можно услышать именно этот диагноз. Во всём цивилизованном мире знают, что дегенеративные изменения межпозвонковых дисков (чем, по сути, является остеохондроз) очень редко вызывают какие бы то ни было симптомы — чаще всего следует искать какое-то другое заболевание. Также в России любят диагностировать вертебробазилярную (сосудистую) недостаточность и называть её причиной головокружения. Однако проблемы с сосудами в действительности очень редко вызывают такие симптомы.
Если голова кружится часто
Доброкачественное пароксизмальное позиционное головокружение (ДППГ, отолитиаз)
При ДППГ приступы головокружения длятся несколько секунд, реже — минут, иногда возникает тошнота. Обычно это происходит, когда человек лежит, а потом встаёт, или если запрокидывает голову. Причина такого состояния в том, что в лабиринте — важной части вестибулярного аппарата — появляются кристаллы карбоната кальция, которые перемещаются, раздражают рецепторы, и мозг в итоге получает противоречивые сигналы. Чтобы подтвердить этот диагноз, врач после разговора с пациентом проводит пробу Дикса — Холпайка.
ДППГ лечат с помощью манёвра изменения положения тела в пространстве Брандта-Дароффа, Семонта или Эпли. В большинстве случаев нет особого смысла применять специальные препараты для лечения головокружений — это делается, только если приступы очень частые.
Вестибулярный нейронит начинается резко, у человека постоянно кружится голова, возникает тошнота, рвота, ему становится тяжело ходить. Доктор также может заметить спонтанный вестибулярный нистагм, на это заболевание будет указывать и положительный тест с горизонтальным толчком головы.
![]()
Слух при этом сохраняется (если нет, то речь уже о другом заболевании — лабиринтите). Почему возникают такие симптомы? Вестибулярный нейронит — это вирусное или бактериальное воспаление преддверного ганглия, то есть нервного узла во внутреннем слуховом проходе. Действенных противовирусных препаратов очень мало, и все они направлены на борьбу с конкретными вирусами. А так как понять, что именно вызвало вестибулярный нейронит, нельзя, то остаётся ждать: худший период длится не больше 1–2 дней. Ускорить процесс выздоровления можно лишь с помощью стероидных противовоспалительных средств.
При болезни Меньера повторяющиеся приступы сильного головокружения длятся минуты или даже часы, с одной стороны появляется шум, давление в ухе; возникает нистагм, тошнота, рвота, он теряет равновесие. На аудиометрии (исследовании остроты слуха) врач обнаружит ухудшение слуха на низких частотах. Это заболевание может проявляться в течение месяцев или лет. Оно возникает из-за повышенного давления эндолимфы (жидкости) во внутреннем ухе, что нарушает его работу. Если диагноз подтверждается, врач может назначить диуретики (мочегонные препараты — гидрохлортиазид, ацетазоламид) и диету с низким содержанием соли. Если приступы значительно снижают качество жизни, доктор также выпишет противорвотные препараты (домперидон, метоклопрамид), бензодиазепины (диазепам, лоразепам) или антигистаминные средства (дименгидринат, дифенгидрамин).
Острое головокружение и/или потеря слуха, односторонний паралич мышц лица, боль в ухе, высыпания в слуховом проходе и ушной раковине — так проявляется синдром Ханта, поражение коленчатого ганглия (части лицевого нерва) опоясывающим лишаем (вирусом herpes zoster). В качестве лечения используется специфический противовирусный препарат ацикловир и кортикостероиды
Если во время травмы головы был повреждён лабиринт, то это будет проявляться головокружением, тошнотой, рвотой и неспособностью удержать равновесие. Постепенно, через дни или месяцы, это состояние проходит. Однако затем может возникнуть доброкачественное пароксизмальное позиционное головокружение или в редких случаях болезнь Меньера.
Обычно при мигренозном вертиго приступ длится минуты или часы. При этом нередко в дополнение возникают зрительные нарушения, типичные для ауры мигрени (мелькание перед глазами вспышек, точек, радужных полос, сужение полей зрения и др.), свето- и звукобоязнь. При этом головная боль возникает далеко не всегда. Человек может заметить, что такое состояние провоцируется, как обычная мигрень, определённой едой, запахами, ситуациями и др. Невролог в этом случае может назначить препараты для профилактики: триптаны или в небольших дозах трициклические антидепрессанты, противоэпилептические препараты, бета-блокаторы. Также есть специальные упражнения для вестибулярной реабилитации.
При рассеянном склерозе у человека поражаются оболочки нервных волокон, и из-за этого возникают различные нарушения, в основном двигательные. Однако в 20 процентах случаев это заболевание проявляется приступами головокружения, и напоминает вестибулярный нейронит. Правда, симптомы длятся дольше — несколько дней или недель. Врач может назначить короткий курс кортикостероидов, чтобы облегчить состояние пациента.
Это состояние очень похоже на инсульт, но оно проходит самостоятельно и не повреждает ткани мозга. Кроме головокружения, потери равновесия, человек может ощущать онемение с одной стороны тела, слабость, его речь может быть невнятной, сознание может стать спутанным, может возникать двоение в глазах или потеря зрения, потеря памяти, трудности при глотании, недержание мочи или кала. Всё это происходит из-за того, что тромб или эмбол (частица тромба, атеросклеротической бляшки, изменённого клапана сердца) закупоривает сосуд мозга на несколько минут или часов. Так как у пациентов с ТИА повышен риск инсульта, при возникновении перечисленных симптомов нужно обязательно обратиться к врачу как можно быстрее.
Перилимфатическая фистула возникает после черепно-мозговой травмы, баротравмы (повреждение из-за резкого перепада атмосферного давления) или тяжёлой нагрузки. Она проявляется головокружениями и/или ухудшением слуха после чихания, подъёма тяжестей, напряжения, кашля и громких звуков. Это случается из-за повреждения мембран в среднем и внутреннем ухе. Диагностировать такое состояние довольно трудно, для этого врач назначает компьютерную томографию. В ряде случаев перилимфатическая фистула проходит сама, но для ускорения процесса нужно соблюдать постельный режим, лежать на кровати с приподнятым изголовьем и избегать напряжения. Однако если через несколько недель эффекта нет, следует прибегнуть к другим методам лечения, возможно, потребуется операция.
Головокружение при синдроме Минора провоцируется кашлем, чиханием, громкими звуками, приёмом Вальсальвы. Также может возникать тошнота или нестабильность во время коротких эпизодов головокружения. У некоторых пациентов ухудшается слух (на аудиограмме это проявляется костно-воздушным интервалом). При этом заболевании кость, покрывающая верхний полукружный канал, становится тонкой или даже исчезает, что и вызывает симптомы. Следует, однако, сказать, что этот синдром встречается крайне редко.
Это редкое аутоиммунное заболевание проявляется интерстициальным кератитом, то есть помутнением в средних и глубоких слоях наружной оболочки глазного яблока — роговицы. Также заболевание выражается в приступах, похожих на приступы при болезни Меньера (головокружение, тошнота, рвота, шум и звон в ушах, ухудшение слуха, потеря равновесия). Может возникнуть иллюзия колебания окружающих предметов (осциллопсия). При этом заболевании назначаются стероиды и другие иммуносупрессоры.
При этом редком заболевании головокружение появляется, когда человек поворачивает голову в одну сторону (реже в обе): сдавливается позвоночная артерия, что и приводит к такому состоянию. Возможно, причина этого - в дегенеративном заболевании позвоночника или врождённом фораминальном стенозе (сужение межпозвонкового отверстия). Варианты лечения заболевания варьируются от щадящего режима до консервативной и даже оперативного вмешательства.
Резко возникшее головокружение и нарушение равновесия — это симптомы синдрома Валленберга. Также может возникнуть двоение в глазах, слабость в одной руке, сужение зрачка, нарушение температурной и болевой чувствительности с одной стороны. Всё это происходит из-за закупорки задней нижней мозжечковой или позвоночной артерии, а также травматического расслоения позвоночной артерии. Лечение в данном случае симптоматическое.
При инсульте мозжечка (части мозга, отвечающей за координацию движений и удержание равновесия) возникает внезапное головокружение с тошнотой и рвотой, нистагм, нарушение движений конечностей, человек падает на одну сторону. Обычно это случается с людьми старше 60 лет и теми, у кого повышены риски развития инсульта (люди с сахарным диабетом или гипертонией). Чтобы подтвердить диагноз, врач срочно проведёт компьютерную или магнитно-резонансную томографию.
Это генетическое заболевание проявляется в детстве и подростковом возрасте: у ребёнка возникают сильные головокружения, двигательные нарушения, его тошнит, рвёт. Приступы могут длиться от нескольких часов до нескольких дней. Для лечения острого состояния врач назначит ацетазоламид.
Остались вопросы? Мы вам перезвоним
Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
ЛЕЧЕНИЕ СИСТЕМНОГО ГОЛОВОКРУЖЕНИЯ
Если вертиго длится больше нескольких часов или дней, то качество жизни человека может сильно упасть. Поэтому врач назначает препараты, которые уменьшают симптомы. В первую очередь применяются антигистаминные средства (дименгидринат, дифенгидрамин), а также препараты, обладающие в дополнение успокоительным эффектом — противорвотные (домперидон, прометазин, метоклопрамид, ондансетрон) и бензодиазепины (диазепам, лоразепам, клоназепам, алпразолам).
![]()
Не частое головокружение
Рассмотрим ситуации и заболевания, при которых могут наблюдаться такие симптомы. Головокружение может быть не систематическим. а лишь редким эффектом. Однако это может быть сигналом к серьёзным заболеваниям или развивающимся патологиям.
Предобморочное состояние
В этом состоянии, длящемся не больше нескольких секунд или минут, человеку кажется, что окружающие предметы движутся, он чувствует жар, обильно потеет, его тошнит, в глазах мутнеет, зрение может даже пропасть, человек становится бледным. Обычно предобморочное состояние возникает, когда пациент сидит или стоит, но не лежит. Причина может быть в ортостатической гипотензии (снижении давлении после перехода из горизонтального положения в вертикальное), аритмии и вазовагальном кризе (чрезмерной активности блуждающего нерва, приводящей к уменьшению частоты сердечных сокращений).
Психические расстройства
Депрессия, тревожное или паническое расстройство, алкогольная зависимость или расстройство личности могут приводить к несистемным головокружениям. Например, если у человека кроме этого симптома есть ещё одышка, учащённое сердцебиение и потливость, то скорее всего речь идет о панической атаке. Со всеми этими состояниями работает психиатр.
Повреждения из-за приёма лекарств
Некоторые аминогликозиды (например, гентамицин) могут быть токсичными для вестибулярного аппарата: повреждать волосковые клетки внутреннего уха, провоцировать нарушение равновесия и вызывать осциллопсию (иллюзию колебания окружающих предметов) при движении головы. Это состояние может стать хроническим.
Противоэпилептические препараты, успокоительные средства, транквилизаторы также могут вызывать несистемное головокружение. Иногда препараты, снижающие давление, дают слишком сильный эффект, и давление снижается до ненормальных значений, что и вызывает симптомы, напоминающие головокружение.
Невринома слухового нерва
При ходьбе человека начинает покачивать, окружающие предметы двигаются, у него также может ухудшаться слух, возникать шум ушах — это и есть основные симптомы невриномы слухового нерва (доброкачественного новообразования). В большинстве случаев таким пациентам назначается операция или лучевая терапия.
Синдром высадки на берег (морская болезнь на суше)
После путешествия по воде в очень редких случаях у человека может развиться этот синдром: пациент чувствует, что теряет равновесие, его покачивает, ему кажется, что он ходит по неровной земле. Такое состояние обычно проходит через пару дней. Однако в более тяжёлых случаях врач может назначить бензодиазепины или противоэпилептический препарат клоназепам.
Причиной несистемного головокружения может также стать анемия (будет сопровождаться усталостью, слабостью и бледностью), гипогликемия (пониженный уровень сахара в крови, может проявляться потливостью и спутанностью сознания), воспалительные процессы в ухе, тепловой удар или обезвоживание.
![]()
Диагностика головокружений
Чаще всего при головокружении диагноз можно поставить прямо в кабинете невролога: он выслушает жалобы, проведёт несколько проб для оценки походки, слуха, состояния вестибулярного аппарата, осмотрит ухо с помощью отоскопа. В более редких случаях может понадобиться магнитно-резонансная или компьютерная томография, магнитно-резонансная ангиография, калорическая проба и др.
Как лечить головокружение
При описанных выше симптомах рекомендуем обратиться неврологам и терапевтам Юсуповской больницы в Москве. Планируя визит к врачу, постарайтесь вспомнить, что именно провоцирует приступы головокружения, когда они начались, как часто появляются и какие симптомы возникают ещё. Наши специалисты подберут необходимый тип лечения, что позволит избавиться от такого недуга.
Предобморочное состояние - что это такое, какие причины его вызывают
Предобморочное состояние - это компенсаторные процессы в человеческом организме, которые начинают происходить из-за нарушений в снабжении головного мозга кровью. В этот момент начинает развиваться слабость в мышцах, кожа покрывается липким потом, появляется головокружение, человека начинает бросать то в жар, то в холод. Что же такое предобморочное состояние, и какие причины приводят к его появлению - об этом мы расскажем в данной статье. Мы также опишем симптомы, типичные для предобморочного состояния, способы оказания первой помощи в такой ситуации, которые должны быть известны каждому человеку.
Причины предобморочного состояния (почему возникает)
Давайте сначала разберемся каковы причины предобморочных состояний. Как было сказано выше, возникает предобморочное состояние из-за того, что головной мозг перестает получать необходимое количество крови. Но есть масса других факторов, которые могут привести к этому состоянию. Лидирующие позиции среди них у интоксикации организма, которую вызывают онкологические и инфекционные заболевания.
К ним можно отнести следующие патологии и заболевания:
- кишечные инфекции разной этиологии;
- паразитарное заражение;
- болезни щитовидной железы;
- вирусный гепатит в острой или хронической форме;
- гипотония;
- отравления химическими и ядовитыми веществами;
- различные заболевания сердечно-сосудистой системы: аритмия, ишемическая болезнь, сердечная недостаточность.
Развитию предобморочного состояния способствует обезвоживание организма, ему часто подвергаются беременные женщины. В этих случаях приступ возникает вследствие недостаточного объема крови, необходимого для нормальной работы организма.
Есть и другие причины предобморочного состояния. К ним относятся: интоксикация алкоголем, табачная зависимость, застойные процессы в желчном пузыре и пр. Уровень глюкозы в крови тоже является одной из причин предобморочного состояния. Так как его повышение или понижение могут вызвать у человека гипогликемический обморок. В этом случае необходимо полное обследование работы поджелудочной железы, и консультация врача по поводу необходимой диетической терапии и уровня физических нагрузок. Если эти меры принять вовремя, то можно предотвратить развитие такого серьезного заболевания, как сахарный диабет.
Признаки и симптомы предобморочного состояния: головокружение, тошнота
Для симптомов предобморочного состояние характерно внезапное развитие, которое обычно провоцируется какими то определенными факторами. Душное помещение, тесная одежда, стрессовые ситуации, чрезмерные физические нагрузки, прием пищи - все это может способствовать наступлению приступа.
Самым характерным симптомом для предобморочного состояния является головокружение, которое может сопровождаться тошнотой. Это говорит о нарушениях в работе вегетативной системы человека.
Есть определенная группа риска людей, для которых предобморочное состояние может быть постоянным. Это люди, страдающие гипотонией(пониженное кровяное давление), хронической анемией(пониженный уровень гемоглобина в крови, менее 100 ед.), брадикардией(низкая частота ударов сердца, меньше 40 ударов).
Любой из описанных признаков - это серьезный повод для обращения к врачу. Но, так как приступ предобморочного состояния может наступить в любой момент и в любом месте, необходимо иметь хотя бы общие представления о том, как оказать пострадавшему или себе первую помощь в домашних условиях.
Что делать при предобморочном состоянии: первая помощь
Все приемы первой медицинской помощи во время предобморочного состояние направлены на то, чтобы предотвратить наступление полноценного обморока. Давайте разберем все необходимые действия подробно.
- Первое - обеспечить в помещение доступ кислорода, и, по возможности, принять комфортное положение. Все, давящие на грудь и шею, предметы(шарф, тесный воротник, галстук) убрать. Для лучшего насыщения крови кислородом необходимо делать ритмичные вдохи и выдохи. Если процесс дыхания затруднен, поможет нашатырный спирт. Снятию приступа способствует также сладкое теплое питье в виде чая. При подозрениях на испарения вредных веществ в помещении или утечку газа, следует быстро покинуть здание и выйти на улицу.
- После того, как кризис прошел, организм необходимо обеспечить нужным количеством жидкости, что предполагает потребление воды в объеме не меньше 2,5 л в сутки. Прием таких препаратов, как “Аспаркам” и ”Панангин” нормализуют баланс электролитов в крови, и обеспечат нормальное кровоснабжение всех органов. И, конечно же, необходимо установить причину наступления патологии.
- При синдроме хронической усталости обязательно нужно принимать необходимые витамины и минералы, обеспечить все условия для нормального режима труда и отдыха. В случае гипотонии или анемии следует незамедлительно выяснить причину данного состояния. Так как некоторые патологии требуют немедленного обращения за врачебной помощью.
Все, о чем мы рассказали в этой статье, необходимо знать и помнить каждому человеку. Потому что приступы предобморочного состояния развиваются внезапно, что может представлять серьезную угрозу для жизни. Ведь в этот момент человек может переходить проезжую часть или управлять автомобилем. Самое главное во время оказания первой помощи себе или своим близким - не дать развиться полноценному обмороку.
Гипервентиляционный синдром: диагностика, лечение, симптомы
Гипервентиляционный синдром – самостоятельное заболевание и проявление вегетативной дистонии, причиной которого являются различные нарушения работы центральной нервной системы. В результате прогрессирования заболевания отмечается увеличение легочной вентиляции и нестабильное дыхание. Симптоматика может быть разнообразной и охватывает мышечные, болевые, сосудистые, психические, дыхательные и другие проявления. Гипервентиляционный синдром – заболевание, требующее длительного комплексного лечения, направленного на восстановление нормального функционирования центральной нервной системы.
Общие сведения. Статистика
Гипервентиляционный синдром также известен как дыхательный невроз, нервный дыхательный синдром, синдром Да Коста, синдром усилия, синдром раздраженного сердца, неустойчивое дыхание, психофизические дыхательные реакции. Примерно 8% населения планеты страдают от гипервентиляционного синдрома, причем мужчины подвергаются этому заболеванию в 5 раз реже женщин.
Причины
На развитие заболевания могут оказывать влияние ряд факторов, которые условно делятся на 4 подгруппы:
- Заболевания нервной системы, имеющие органическую природу;
- Психогенные факторы: тревоги и стрессы (хронические), страхи, неврозы, истерия, неврастении;
- Недостаток магния, кальция и другие метаболические нарушения, а также интоксикации;
- Различные заболевания: гипертония, ревматоидный артрит, сахарный диабет и другие.
Психогенные факторы являются наиболее распространенными. Доказано, что гипервентиляционный синдром очень часто одолевает людей, которым в детском и юношеском возрасте доводилось периодически наблюдать за дыхательными расстройствами. Примеров крайне много: удушье утопающих, астмы и так далее.
Гипервентиляционный синдром с точки зрения нейрологии – это некий сбой программы «вдох-выдох». Чередование вдоха и выдоха становится нестабильным, как результат - чрезмерное поступление кислорода в легкие. Этот процесс идет со ствола головного мозга, где происходит чрезмерная возбудимость дыхательного центра. Все это приводит к повышению кислотности и уменьшению количества углекислого газа в крови, имеет место быть минеральный дисбаланс. Происходящие в организме изменения становятся причиной возникновения симптомов данного заболевания.
Симптомы
Гипервентиляционный синдром – заболевание, которое протекает кризами. Симптоматика синдрома проявляется достаточно неожиданно и очень мощно, при этом симптомы через определенный промежуток времени перестают беспокоить до следующего приступа. Как правило, симптомы беспокоят пациентов от нескольких минут до 1-2 часов.
Гипервентиляционный криз начинается со страха и необоснованной тревоги, которые параллельно сопровождаются чувством нехватки воздуха, кома в горле, отсутствием возможности сделать полноценный вдох, одышкой. Эти симптомы могут проявляться как одновременно со страхом и тревогой, так и приходить с небольшой задержкой. Как правило, симптомы прогрессируют и пациентов одолевает новый страх – страх смерти. Далее происходят нарушения в сердечно-сосудистой системе, такие как повышенное давление, учащенный пульс, боль в грудной клетке и так далее. Страх постепенно перерастает в панику. Зачастую проявляются другие симптомы, которые условно можно разделить на 5 групп:
- Вегетативные симптомы проявляются нарушениями мочеиспускания, сердечно-сосудистыми, дыхательными и желудочно-кишечными расстройствами;
- Двигательные и мышечно-тонические расстройства;
- Помутнение сознания;
- Психические расстройства;
- Нарушения органов чувств, болевые ощущения.
Рассмотрим каждую выделенную группу симптомов по отдельности.
Нарушения мочеиспускания
Как правило, данное нарушение беспокоит пациентов ближе к окончанию криза. У больных выделяется большое количество мочи, мочеиспускания происходят часто, а цвет мочи становится светлым, близким к прозрачному.
Сердечно-сосудистые нарушения
При гипервентиляционных кризах нарушения в области сердечно-сосудистой системы происходят достаточно часто. К их списку относятся:
- Сжатие грудной клетки, боль;
- Ощущение каждого удара сердца;
- Колющая, ноющая, сжимающая или стреляющая боль в сердце;
- Нарушение ритма сердца;
- Скачки давления;
- Чувство дискомфорта в области сердца;
- Синдром Рейно;
- Чрезмерная потливость;
- Посинение стоп, кистей;
- Ухудшение слуха, шумы в голове;
- Головная боль;
- Изменения в ЭКГ;
- Неустойчивость походки;
- Головокружения.
Дыхательные расстройства
Дыхательные расстройства являются обязательным «гостем» при гипервентиляционном кризе. Нарушения по данной линии имеют следующие симптомы:
- Нехватка воздуха;
- Чувство пустоты вдоха;
- Чрезмерная сконцентрированность на процессе дыхания.
Пациенты зачастую жалуются на то, что им хочется сделать максимально глубокий вдох, однако при всем желании этого не получается. Как правило, такие больные при кризе имеют нормальный ритм выдоха и вдоха, а само дыхание – глубокое и учащенное. Причиной недовольства своим дыханием в этом случае является кризисная стрессовая ситуация, при которой все ощущения значительно усиливаются.
Нередко пациенты жалуются, что попросту не могут перестать совершать усилия для совершения каждого вдоха: им кажется, что, прекратив свои усилия, они вовсе перестанут дышать.
Частыми симптомами являются сопение, зевота, кашель и вздохи, повторяющиеся часто и, опять же, беспричинно. Они обычно не вызывают дискомфорта и страха у пациентов, однако влияют на газовый состав крови, нарушение ее кислотности. Данные симптомы актуальны не для кризового состояния гипервентиляционного синдрома.
Желудочно-кишечные расстройства
В подавляющем большинстве случаев гипервентиляционный синдром сопровождается нарушениями в функционировании желудочно-кишечного тракта. К списку симптомов относятся:
- Рвота;
- Урчание в животе;
- Вздутие живота;
- Отрыжка;
- Запоры или диарея.
- Боль в животе;
- Непереносимость продуктов, которые раньше переваривались нормально.
Двигательные и мышечно-тонические и расстройства
В 9 из 10 случаев гипертонические кризы сопровождаются данными нарушениями, которые представлены следующими расстройствами:
- Дрожь в руках и ногах, чаще всего с чувством холода или жара;
- Симптом Хвостека (чрезмерная готовность мышц к сокращению);
- Карпопедальный спазм (сгибается стопа, пальцы на руках складываются таким образом, как будто больной берет щепотку соли).
Изменения сознания
Симптомы изменения сознания проявляются в следующем:
- Легкая слепота, расплывчатость, туман в глазах, потемнения;
- Предобморочное состояние;
- Обморок;
- Ощущение того, что знакомые события никогда не происходили и, наоборот, неизвестные пациенту события якобы повторяются;
- Утрата личности, выраженная в мыслях пациента касательно его перевоплощения (деперсонализация);
- Утрата реальности, выраженная в ощущении нахождения в нереальном мире: фильме, сказке и так далее (дереализация).
В момент гипервентиляционного криза психическое состояние больных значительно ухудшается, но оно не свидетельствует о сумасшествии, не вызывает неадекватного поведения. Психические расстройства проявляются текущими мыслями и переживаниями пациента. В число симптомов по данной линии входят:
- Печаль;
- Тоска;
- Страхи;
- Тревоги;
- Беспричинные беспокойства;
- Чрезмерно бурная реакция на любую ситуацию.
Нарушения органов чувств, болевые ощущения
Гипервентиляционный синдром в кризовом состоянии всегда приводит к болевым ощущениям и вызывает чувствительные нарушения. Симптоматика по данной линии крайне разнообразна. Наиболее популярными из симптомов являются:
- Жжение, покалывание, ощущение «мурашек по коже»;
- Онемение конечностей и частей тела (чаще – кисти и лицо, остальное – реже);
- Ощущения наступающего паралича;
- Отчетливая боль в голове, животе, сердце и других частях тела и органах;
- Боль при каждом судорожном сокращении мышц.
Диагностика
Тщательный осмотр и не менее детальный сбор анамнеза и жалоб – важнейшие составляющие диагностики гипервентиляционного синдрома. Заболевание всегда вызывает большое количество жалоб на работу тех или иных систем и органов, что сразу может натолкнуть на мысль о гипервентиляционном синдроме. Однако окончательный диагноз возможно поставить лишь в случае, когда органические заболевания органов и систем, на которые жалуется пациент, исключены. Чтобы подтвердить их отсутствие, назначаются дополнительные процедуры: УЗИ органов брюшной полости, ЭКГ, УЗИ сердца, спирография и другие.
Тщательный опрос пациента обычно позволяет выявить определенные тревоги, высокое эмоциональное напряжение и прочие изменения. Это называется положительный психогенный анализ, который также наталкивает доктора на мысль о гипервентиляционном синдроме.
Выявить заболевание можно при помощи простого и бесплатного метода, не требующего специального оборудования. Пациенту необходимо часто и глубоко дышать в течение 5 минут. Если гипервентиляционный синдром действительно присутствует, то симптомы начнут проявлять себя. Так как при проявлении симптомов заболевания в выдыхаемом воздухе и крови уменьшается количество углекислого газа, после начала проявления симптоматики пациенту необходимо дышать воздухом с 5%-ным содержанием углекислого газа (в условиях клиники) или дышать в полиэтиленовый пакет. Это поможет избавиться от симптомов.
Исследователи в области медицины разработали уникальный опросник, по результатам которого можно диагностировать заболевание в 9 случаев из 10.
Диагноз гипервентиляционный синдром не может быть поставлен на основании одного конкретного симптома и по результатам дополнительных исследований, опровергающих проблему с беспокоящим органом или системой. Ведь нарушения дыхательной системы могут свидетельствовать и о наличии ряда других заболеваний, куда более страшных (сердечная недостаточность, бронхиальная астма и так далее). Только индивидуальный подход доктора к пациенту в сочетании с современными методиками исследования и полным комплексным обследованием помогут поставить единственно верный диагноз.
Лечение гипервентиляционного синдрома
Большинство пациентов с гипервентиляционным синдромом считают, что страдают страшным смертельным заболеванием, что лишь усугубляет картину. Поэтому первым этапом лечения заболевания является воздействие на пациента на подсознательном уровне. Изменение отношения больного к состоянию своего здоровья в сочетании с коррекцией нарушений по психогенной линии является первым шагом к выздоровлению.
Хорошо зарекомендовала себя дыхательная гимнастика, обучающая дыханию диафрагмой. Она позволяет научиться правильно дышать, соблюдать идеальную пропорцию вдоха и выдоха (1:2). Поначалу такие занятия длятся 3-5 минут, пока организм не привыкнет к ним. Со временем продолжительность гимнастики увеличивается.
Обособленно стоят психотерапевтические методы лечения гипервентиляционного синдрома. При помощи поведенческой терапии, метода внушения, психоанализа и других способов воздействия на мозг и подсознание, пациенты начинают иначе смотреть на заболевание и степень его тяжести.
Лечение гипервентиляционного синдрома часто осуществляется при помощи обратной биологической связи. Данный метод хорошо зарекомендовал себя в медицинской практике. Его суть заключается в контроле функций организма. В случае с гипервентиляционным синдромом – контроле функции дыхания.
Важно изменить свой образ жизни, а также режим отдыха и труда. Необходимо по возможности исключить ночные рабочие смены и переработки, а сон должен быть полноценным каждый день. Пешие прогулки и размеренные физические нагрузки должны стать обязательными. Выходные лучше проводить в новой обстановке на природе: рыбалка, отдых в деревне и так далее. Важно стабилизировать психологическую составляющую организма, поэтому необходимо максимально часто заниматься любимым делом, избавиться от стрессовых ситуаций и иметь полноценный отдых.
Комплекс медикаментозного лечения гипервентиляционного синдрома состоит из различных препаратов:
Вегетропные средства: β – адреноблокаторы (Метопролол, Анаприлин), Беллатаминал, Беллоид, Белласпон, Платифиллин;
Препараты, направленные на коррекцию психологических расстройств: транквилизаторы (Грандаксин, Гидазепан, Афобазол, Адаптол и другие), антидепрессанты (Симбалта, Амитриптилин, Серлифт, Прозак, Коаксил и так далее), нейролептики (Ридазин, Эглонил), успокоительные (Корвалол, Персен, Дормиплант, настойка валерианы и другие);
Метаболические препараты (Актовегин, Рибоксин, Милдронат и другие), витамины В (Неуробекс, Мильгамма);
Препараты, понижающие мышечно-нервную возбудимость: средства с магнием (Магне В6), кальцием (Хлорид кальция, Глюконат кальция), витамин D2.
Курс медикаментозного лечения гипервентиляционного синдрома, как правило, составляет более 2 месяцев. Однако список препаратов и план лечения должен составляться доктором индивидуально для каждого пациента в зависимости от симптомов, тяжести их протекания, стадии запущенности заболевания, особенностей организма, непереносимости лекарственных средств и так далее.
Инсульт: симптомы и первые признаки инсульта
![You are currently viewing Инсульт: симптомы и первые признаки инсульта]()
Выпускник медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 02.06.2022
- Reading time: 4 минут чтения
Инсультом называют внезапное нарушение кровообращения в мозге. Процесс, если заглянуть в организм, может выглядеть как кровоизлияние в мозг или его оболочки по причине лопнувшего сосуда, так и как прекращение поступления крови в отделы мозга человека. Причина второй ситуации — перекрытие сосуда тромбом или инородными частицами, поступившими с кровотоком.
Внешние симптомы всех видов инсультов часто схожи, но зная некоторые признаки, свойственные той или иной патологии, любой человек сможет определить с каким именно типом инсульта он столкнулся и правильно оказать первую помощь.
Типы инсультов
Медицина выделяет два основных типа инсультов:
Ишемический. Его еще называют инфарктом мозга. При этом типе инсульта в сосудах головного мозга возникает пробка, в результате чего проходимость крови через них резко сокращается. Пробка полностью или частично закупоривает сосуд, и в тканях мозга, оставшихся без кислорода и питательных веществ, происходят изменения, постепенно приводящие к гибели клеток (ишемия).
Причиной закупорки сосуда могут быть тромбы (сгустки крови), образовавшиеся непосредственно в мозге, тромбы, которые пришли из других отделов организма, пузырьки воздуха, введенные с лекарством при инъекции, паразиты и др. Также ишемический инсульт может спровоцировать спазм сосудов, останавливающий или снижающий кровоток.
Геморрагический. Геморрагический инсульт встречается гораздо реже. При нем происходит моментальный разрыв мозгового сосуда, приводящий к кровоизлиянию в ткани. Геморрагический инсульт чаще встречается у молодых людей до 50 лет. Разрыв сосуда может вызвать травма, отек мозга, прорастающая раковая опухоль. Также есть ряд физиологических причин, приводящих к истончению и хрупкости стенок сосудов, которые со временем не выдерживая нагрузки при повышенном кровяном и внутричерепном давлении, лопаются.
Основные причины истончения сосудов — повышенный сахар, атеросклероз сосудистой ткани, гормональные изменения, диеты, способствующие выводу кальция и т.д.
Ишемический и геморрагический инсульты протекают и лечатся абсолютно по-разному. Поэтому важно по первичным признакам установить тип инсульта и принять все возможные меры помощи до приезда врача.
Акция: КОМПЛЕКСНАЯ ОЦЕНКА РИСКА РАЗВИТИЯ ТРОМБОЗОВ
Полная стоимость обследования по прейскуранту составляет 2900 рублей.
Цена со скидкой — 2300 рублей
Предвестники возникновения инсульта
Врачи четко определяют признаки, сигнализирующие человеку о приближающемся приступе инсульта. Заметив у себя или близкого человека эти симптомы, нужно немедленно вызвать скорую, не дожидаясь самого приступа. Нередки случаи, когда при своевременном обращении пациента инсульт предупреждали, и человек избегал всех страшных последствий этого заболевания.
Обратиться в скорую помощь нужно, если присутствуют:
- Повторяющиеся случаи онемения в мышцах и конечностях.
- Резко возникающие сильные боли в голове. с потемнением в глазах.
- Частичная временная потеря зрения, темные пятна, темные или блестящие мушки, или двоение в глазах.
- Судороги или приступ, похожий на эпилептический припадок;.
- Онемение языка, затруднение речи, провал в памяти, резкое рассредоточение мыслей, несвязность разговора.
- Потеря ориентации в пространстве.
- Уменьшение чувствительности к боли. Не чувствовать боли (например, при уколе булавкой) может одна конечность, половина тела или все тело.
- Головная боль с тошнотой, иканием, беспричинной рвотой.
- Приступы зевоты, не связанные с желанием лечь спать.
Вышеназванные признаки являются безоговорочным поводом для обращения в больницу.
Предвестники инсульта у молодых людей
Инсульт поражает не только пожилых, но и молодых людей в возрастной группе от 20 до 40 лет и даже маленьких детей. Причины этого, распространенные в этом возрасте заболевания и патологии:
- проблемы с сердцем и сосудами, гипертония в молодом возрасте;
- вредные привычки;
- инфекции и опухоли;
- изменения вязкости и состава крови;
- ЧМТ (травмы черепа);
- неконтролируемый прием гормонов, витаминов, анаболиков, веществ, повышающих потенцию;
- наследственность.
Случаи диагностики инсульта у молодых не столь часты, но если у молодого человека отмечаются мигрени, боли в груди, онемение, судороги конечностей, высокое давление, то это один из поводов обратиться за консультацией к невропатологу. Высок риск инсультов и у молодых людей, употребляющих наркотики.
Диагностика инсульта: если приступ уже начался
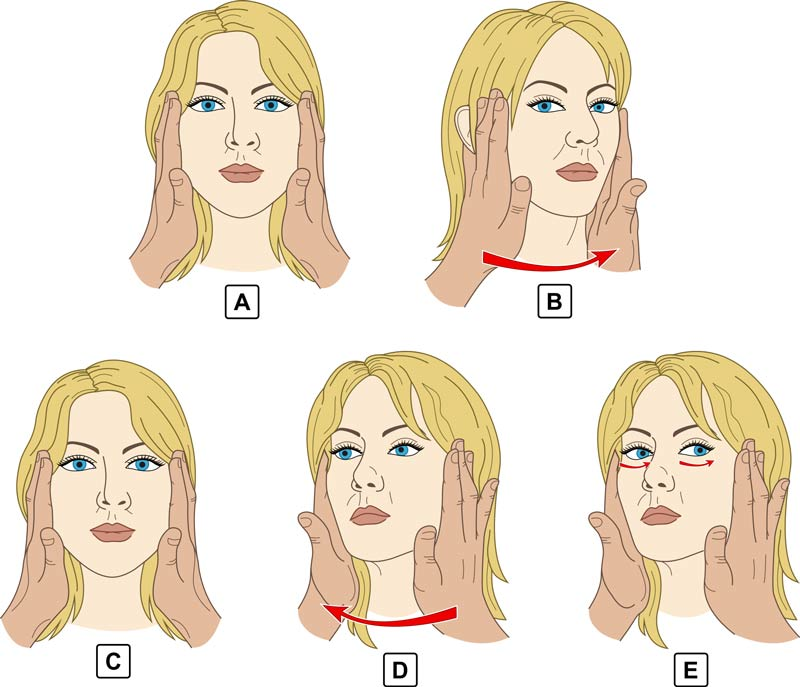
Если помочь человеку до приступа не удалось, нужно знать, как отличить инсульт от других опасных состояний по симптомам. Распознать у человека инсульт позволяет правило “УЗП”, что расшифровывается:
- У — улыбнуться. При просьбе больного улыбнуться его улыбка получится кривой, а лицо перекошенным таким образом, что уголок губы с одной стороны останется направленным вниз.
- З — заговорить. Больной не сможет произнести любое простое предложение четко.
- П — поднять две руки одновременно. Больной при инсульте не сможет это сделать, потому что одна из рук точно не сможет подняться вслед за другой.
Убедившись, что перед вами пострадавший от инсульта, нужно выявить тип патологии. Различают следующую симптоматику:
При ишемическом инсульте по нарастанию наблюдаются:
- сильная боль в голове;
- головокружение;
- затрудненная речь;
- шаткость в движениях;
- тошнота и рвота; и ног.
При геморрагическом инсульте отмечаются:
- резкая боль в глазах и часто потеря зрения;
- онемение правой или левой части лица;
- сложность в восприятии речи;
- потеря равновесия;
- покраснение кожи на лице по причине повышения давления в артериях;
- беспорядочное движение зрачков;
- онемение ног и рук с одной стороны тела;
- затрудненность дыхания;
- обвисшая щека.
При микроинсульте характерны общие симптомы, характеризующиеся сильной болью в лобной части головы и в висках, чувством оглушенности, тошнотой, слабостью, обездвиживанием.
При транзиторных ишемических атаках симптомы схожи с симптомами при других видах инсульта и выражаются дополнительно в: головокружении, нечеткости речи, недолгой потере зрения на один глаз, утрате краткосрочной памяти на полчаса или даже час, дезориентации в пространстве.
В клинике диагностика инсульта будет профессиональной и точной. Доктор немедленно измерит давление и направит пациента на МРТ (магнитно-резонансную томографию). Также обязательно у больного возьмут анализ крови на биохимию и свертываемость.
Меры первой медицинской помощи
При инсульте меры первой помощи довольно просты, но при своевременном оказании очень эффективны. Заметив симптомы инсульта, нужно немедленно вызвать скорую, одновременно совершая следующие действия:
- Необходимо обеспечить больному покой и комфорт, сняв сдавливающую горло и грудь одежду.
- Далее необходимо правильно уложить больного набок так, чтобы голова с плечами были чуть выше остального тела. Если есть возможность, нужно подставить тазик на случай рвоты.
- При высоком давлении у больного, следует окунуть его ноги в таз с теплой водой, вода должна быть чуть теплее температуры тела.
Если инсультник не дышит, необходимо немедленно сделать непрямой массаж сердца и искусственное дыхание (15 надавливаний на грудь в области сердца, затем дыхание рот в рот около 15 секунд). Массаж и дыхание производится мощными толчками, чтобы заставить работать органы.
Последствия инсульта
Патология опасна именно последствиями, степень которых зависит от оперативности первой помощи. Статистика говорит, что каждый второй пациент, которого доставили при первых признаках надвигающегося приступа, его избегает. У второй половины последствия сводятся к минимуму, особенно если речь идет об ишемическом типе, когда на устранение патологии есть несколько часов.
Если не оказать больному помощь при ишемическом инсульте в ближайшие 3-4 часа после приступа, последствия непредсказуемы — от паралича, психических расстройств, потери памяти до комы и гибели. При обширном геморрагическом инсульте помощь наиболее эффективна в первые 15-60 минут.
Способы профилактики инсульта
Зная причины инсульта, очень легко понять, какой образ жизни следует вести, чтобы не допустить болезнь. Профилактика инсульта у молодых и пожилых людей во многом схожа и сводится к ведению здорового образа жизни, но есть и ряд особенностей.
Профилактика инсультов у пожилых людей. Важно разнообразить питание, не увлекаться перееданием, исключить жирную еду с солью, употреблять овощи, фрукты ежедневно. Рацион важно дополнять витаминами и кальцием, легко теряемыми с возрастом. Нужно ежедневно следить за здоровьем: измерять давление и пульс, зная свою норму, проверяться на сахар и холестерин, ежегодно проходить кардиограмму. Также важно забыть о дурных привычках и больше двигаться.
Профилактика для молодых людей. Людям старше 25 лет рекомендуется проходить ежегодное обследование сосудов мозга (УЗИ, томография или энцефалограмма), особенно если бывают регулярные слабые головные боли или мигрень. Важно уменьшить количество жирной пищи, питаться диетически, отказаться от курения, алкоголя, наркотиков. Женщинам нельзя принимать гормоны без контроля врача, а мужчинам использовать при тренировках анаболики и гормон роста. Не лишним будет следить за давлением, холестерином и сахаром в крови.
Причины внутреннего дрожания тела
Дрожание внутри тела может возникнуть по разным причинам. Врачи Юсуповской больницы проводят комплексное обследование пациентов, используя новейшую аппаратуру ведущих производителей Европы, Японии, США. После получения результатов инструментальных и лабораторных исследований на заседании экспертного совета с участием кандидатов и докторов медицинских наук, врачей высшей категории принимают коллегиальное решение о дальнейшей тактике лечения пациентов.
![]()
Дрожь в теле может быть естественной реакцией на стресс. При сильном волнении в организме увеличивается продукция стрессовых гормонов – адреналина и кортизола. Они становятся источником энергии, необходимой для устранения возникшей ситуации. Избыток полностью не использованной внутренней энергии вызывает напряжение и дрожание внутри организма. Дрожание в теле наблюдается у людей, которые пытаются скрыть свои эмоции. В этом случае нереализованные гормоны остаются внутри организма и вызывают перенапряжение, проявляющееся дрожанием отдельных мышечных волокон или групп мышц.
Причиной внутреннего дрожания тела может быть вегетативная дисфункция. Нарушение равновесия между симпатическим и парасимпатическим отделами вегетативной нервной системы может возникать при хроническом стрессе, депрессивном состоянии, после перенесенного тяжёлого инфекционного заболевания или вследствие хронической соматической патологии. Причиной дрожи внутри организма могут быть патологические процессы в мозжечке, таламусе, гипоталамусе, подкорке или коре головного мозга. Дрожание в теле является одним из признаков осложнения сахарного диабета.
При стрессе
Острый стресс возникает по причине разового воздействия сильного травмирующего фактора. Он сопровождается дрожанием в теле, психоэмоциональным возбуждением или депрессивным состоянием. Хронический стресс развивается при длительном воздействии неблагоприятных факторов:
- межличностных конфликтов;
- напряжённых отношений в семье;
- монотонной и нелюбимой работы;
- отсутствия жизненных интересов;
- недостатка личного общения;
- длительного отсутствия отпуска.
Пациенты в состоянии хронического стресса неуверенны в себе и окружающих. У них возникают нервные расстройства и панические атаки, во время которых появляется дрожание внутри организма, повышенная потливость, повышение температуры тела. Развивается эмоциональная лабильность, ранимость, обидчивость.
Для устранения симптомов стресса и дрожания внутри организма неврологи Юсуповской больницы назначают пациентам тонизирующие и седативные средства, фитопрепараты, витаминно-минеральные комплексы. В клинике реабилитации проводят физиотерапевтические процедуры, позволяющие уравновесить процессы возбуждения и торможения в коре головного мозга. Психотерапевты применяют инновационные психологические техники.
При вегетативной дисфункции
Вегетативная дисфункция – комплекс клинических проявлений функционального нарушения работы вегетативного отдела нервной системы, который влечёт за собой нарушения функционирования внутренних органов. Это специфический синдром, который может сопровождать любую соматическую патологию.
Нарушение нервной регуляции со стороны вегетативной нервной системы может быть спровоцировано одним из следующих факторов:
- отягощённая наследственность;
- гормональная дисфункция;
- заболевания эндокринной системы;
- органические поражения головного мозга;
- неблагоприятные внешние факторы, ведущие к постоянному психоэмоциональному перенапряжению.
Пациенты с вегетативной дисфункцией предъявляют жалобы на учащённое сердцебиение, периодически возникающее чувство замирания сердца, боль в области сердца. Их беспокоит учащённое дыхание, затруднение либо невозможность осуществить глубокий вдох или выдох, чувство нехватки воздуха, беспричинные приступы одышки. Отмечается колебание артериального давления, чувство холода в конечностях, периодические колебания температуры тела. Нарушается работа органов пищеварения – возникают боли в животе, запоры, чередующиеся с поносами, тошнота, рвота, отрыжка.
Пациенты отмечают общую слабость, снижение работоспособности, вялость. У них появляется чрезмерная раздражительность, нарушение качества сна, частые головокружения, постоянное чувство беспокойства, периодическое дрожание внутри организма. Диагностика дисфункции вегетативной нервной системы часто затруднительна.
В Юсуповской больнице врачи проводят комплексное обследование, включающее регистрацию электрокардиограммы, реовазографию, реоэнцефалографию, компьютерную и магнитно-резонансную томографию. Пациентов в клинике неврологии консультируют кардиологи, эндокринологи, гастроэнтерологи.
Для лечения вегетативной дисфункции неврологи применяют медикаментозное лечение для снятия острых приступов. Пациентам назначают фитотерапевтические препараты, физиотерапевтические процедуры, улучшающие качество сна, диетотерапию и лечебную физкультуру. Психологи применяют инновационные психотерапевтические методики.
При болезни Паркинсона
Болезнь Паркинсона – хроническое неуклонно прогрессирующее дегенеративное заболевание центральной нервной системы. Неврологи предполагают, что патологический процесс развивается под воздействием возрастных, генетических и средовых факторов. При болезни Паркинсона отмечается дефицит выработки дофамина, избыток нейромедиатора ацетилхолина и возбуждающей аминокислоты глутамата, а также недостаточная продукция серотонина и норадреналина.
У пациентов возникают следующие симптомы заболевания:
гипокинезия (снижение двигательной активности)
тремор покоя (дрожание внутри тела)
ригидность (пластическое повышение мышечного тонуса, нарастающее в процессе исследования)
постуральная неустойчивость (характеризуется пошатыванием при ходьбе, частыми падениями)
Тремор представляет собой регулярное, ритмичное, непроизвольное дрожание конечностей, головы, мышц лица, языка, нижней челюсти. Оно больше выражено в покое, уменьшается при активных движениях. У пациентов, страдающих паркинсонизмом, дрожание начинается в дистальном отделе одной руки. При прогрессировании заболевания оно распространяется на противоположную руку и на нижние конечности. Движения первого, второго и других пальцев кисти разнонаправленные. Они внешне напоминают скатывание пилюль или счёт монет. Иногда при болезни Паркинсона отмечается дрожание головы по типу «да-да» или «нет-нет», у пациентов дрожат веки, язык, нижняя челюсть. Тремор усиливается при волнениях и практически исчезает во сне.
При болезни Паркинсона у пациентов развиваются депрессивные состояния, когнитивные и психотические нарушения. Для заболевания характерны и вегетативные расстройства: снижение артериального давления при изменении положения тела, запоры, себорея, нарушения мочеиспускания, слюнотечение, болевые синдромы.
Неврологи Юсуповской больницы дифференцировано подходят к лечению каждого пациента. Если болезнь Паркинсона проявилась в среднем возрасте или находится на начальной стадии развития, назначают консервативное медикаментозное ле
- препараты с антиоксидантным эффектом (ингибиторы моноаминоксидазы (МАО) типа В, токоферол, глутатион, тиоктовую кислоту, дефероксамин);
- агонисты ДА-рецепторов (АДАР);
- ингибиторы транспорта дофамина.
При тяжёлой форме и поздней стадии развития болезни Паркинсона проводят нейрохирургическое лечение в клиниках-партнёрах.
![]()
Эссенциальный тремор
Эссенциальный тремор – тяжёлое заболевание нервной системы, которое проявляется дрожанием внутри тела. Незначительные кивательные движения головы присутствуют как в состоянии полной расслабленности, так и при незначительных нагрузках. При первичном осмотре неврологи также выявляют дрожание языка. У пациентов может повышаться мышечный тонус, меняться тембр голоса. Они ощущают вибрацию, не связанную с волнением.
Неврологи Юсуповской больницы выполняют пациентам с эссенциальным тремором компьютерную или магнитно-резонансную томографию. В зависимости от результатов обследования проводят лекарственную терапию или выполняют оперативные вмешательства. Пациентам назначают блокаторы бета-адренорецепторов, блокаторы натриевых каналов, бензодиазепины и медиаторы процессов торможения в центральной нервной системе. При прогрессировании симптомов заболевания нейрохирурги в клиниках-партнёрах проводят оперативные вмешательства: деструкцию вентро-промежуточных ядер таламуса или аппаратную стимуляцию глубинных участков головного мозга посредством введения электродов, управляемых имплантированным устройством.
При наличии дрожания внутри тела звоните по телефону Юсуповской больницы. Врачи клиники с помощью современных диагностических методов определят причину вашего состояния и проведут комплексное лечение.
Читайте также: