Кашель при вставании с кровати
Обновлено: 14.05.2024
Кашель — это защитный ответ организма на воздействие раздражающих факторов на слизистую воздухоносных путей. Это могут быть слизь, мокрота, кровь, гной, поллютанты (химические вещества), пыль, пыльца растений, инородные тела.
Причины возникновения кашля
Функция кашля заключается в очищении и обеспечении проходимости дыхательных путей для тока воздуха.
Чувствительные рецепторы представлены на всем протяжении дыхательных путей: в носу, носовых пазухах, глотке, гортани, трахее, бронхах, плевре, поэтому кашлевой акт возможен при раздражении слизистой на всех уровнях дыхательного тракта. При возбуждении рецепторов в наружном ухе, перикарде, диафрагме возможен рефлекторный кашель.
Разные заболевания могут отличаться особенностями кашля, его характером, тембром, громкостью, продолжительностью, суточной динамикой.
Какие виды кашля бывают?
Выделяют два противоположных вида кашля: сухой и влажный. Сухой кашель обычно сопровождается першением в горле, болезненностью в грудной клетке, не приносит облегчения, может быть затяжным. Влажный кашель, по-другому продуктивный, наоборот помогает эвакуировать мокроту из бронхов и легче переносится. При этом важно обратить внимание на характер, цвет, запах, количество мокроты, время максимального ее отхождения.
Одни заболевания характеризуются только сухим кашлем. Это ларингит, сухой плеврит, сдавление бронха извне (увеличенным лимфоузлом, опухолью). Другие, как бронхит, туберкулез, рак легких могут на начальном этапе вызывать сухой кашель, который в дальнейшем переходит во влажный. При пневмонии кашель не является обязательным симптомом, так как паренхиматозная ткань легких лишена кашлевых рецепторов.
Тембр и громкость кашля существенно отличаются в зависимости от причины возникновения. Громкий, «лающий» кашель будет наблюдаться при отеке гортани, сдавлении трахеи, психогенном кашле. «Лающий» кашель является классическим симптомом коклюша.
Воспаление голосовых связок делает кашель звучным, резким. Тихий, короткий кашель, покашливание возможны при наличии небольшого количества отделяемого в гортани, трахее, при сухом плеврите, начальной стадии туберкулеза легких.
По продолжительности различают периодический и постоянный кашель. Периодический кашель обычно возникает при простудных заболеваниях (ОРЗ), бронхитах, возможен при пневмонии, очаговом туберкулезе и представлен единичными кашлевыми толчками. При этом может как кратковременным, легким, в форме покашливания, так и сильным, приступообразным вплоть до возникновения рвоты. При более тяжелых патологиях (выраженное воспаление гортани, трахеи, бронхов, высокие стадии рака и туберкулеза легких) кашель приобретает постоянный характер.
Динамика кашля
Суточная динамика кашля будет отличаться при разных недугах. Кашель, начинающийся после пробуждения и вставания с постели, характерен для наличия патологических полостей в легочной ткани (абсцесс, туберкулезная каверна) и бронхоэктазов, где за ночь скапливается мокрота, гнойное отделяемое. При смене положения тела содержимое полостей смещается, раздражая чувствительные рецепторы.
Туберкулезу и опухолям легких больше присущ ночной кашель. Это объясняется воздействием увеличенных лимфоузлов средостения на рефлексогенные зоны в период максимальной активности блуждающего нерва.
При ОРЗ, бронхитах, пневмониях кашель присутствует в течение всего дня, но обычно нарастает к вечеру.
Кашель, не имеющий никакой закономерности и видимой основы, появляющийся иногда и внезапно, часто не связан с поражением дыхательной системы. Примером такого является невротический кашель. В тоже время кашель у человека, страдающего болезнями системы кровообращения, может быть признаком развития грозных осложнений со стороны сердца.
Ингаляции – популярный, безопасный метод лечения заболеваний органов дыхания, сопровождающихся кашлем. Достоинство ингаляционного введения лекарственного препарата – воздействие непосредственно на место проблемы, то есть слизистую дыхательных путей. Кроме того, что терапевтическая концентрация лекарства достигается минимальными дозами и действует «с первого вдоха», риск системных побочных реакций сводится к минимуму, что отличает ингаляцию от приема препарата внутрь. Современные аппараты для ингаляций – небулайзеры – способны формировать настолько мелкие частички пара, что те проникают в самые отдаленные отделы бронхиального дерева. Это используется в лечении бронхитов, бронхиолитов, бронхиальной астмы. Если же говорить о простудных заболеваниях, когда возникает катар верхних дыхательных путей, ингаляции помогают увлажнить слизистую, снять раздражение. Арсенал медикаментов для лечения в первом и втором случае, несомненно, отличается.
К моменту выполнения пробы Манту ребенок должен быть полностью здоров. Только это условие позволит получить достоверный результат и не навредить организму. Даже если кашель не является симптомом острого инфекционного заболевания, когда тест противопоказан, и представляет собой остаточные явления перенесенной болезни, чувствительность к туберкулину может быть изменена. Трактовать полученные данные будет затруднительно. В то же время воздействие антигена туберкулеза на ослабленный организм может привести к осложнениям. Таким образом, при кашле делать тест Манту нецелесообразно. Решение в возможности и сроках выполнения пробы принимает врач-педиатр.
Для начала нужно установить, является ли кашель признаком инфекционного заболевания дыхательных путей либо имеет аллергическую природу, а может служит симптомом гастроэзофагеального рефлюкса?
Горчичники могут быть полезны при лечении фарингита, трахеита, бронхита, пневмонии, однако важно исключить противопоказания и размещать пакеты правильным образом в каждом случае. Принцип действия горчичников заключается в их согревающем и раздражающем действии на кожу. Согревание обеспечивает расширение кровеносных сосудов в зоне воздействия, усиливается регионарный кровоток, улучшается питание прилежащего органа. Раздражение дермы эфирными маслами горчицы оказывает согревающее действие, стимулирует защитные силы организма.
Кашель: от простуды до сердечной недостаточности
Кашель, без сомнений, - один из самых известных медицинских «персонажей». При этом «жанр» патологии, с которой он связан, может варьировать от «простудной короткометражки» до «многосерийной» аллергии и даже «драматической» сердечной недостаточности. Так как же определить характер «картины»? И о какой еще патологии может идти речь?
Как появляется кашель
По своей природе, кашель – всего лишь способ очистить дыхательные пути от инородных объектов. А причина его возникновения лежит в раздражении:
- ирритантных рецепторов, реагирующих на механические, термические и химические раздражители;
- или С-рецепторов, возбуждение которых связано с медиаторами воспаления (простагландинами, брадикинином и другими).
И те, и другие рецепторы посылают сигнал о неполадках прямиком в кашлевой центр к блуждающему нерву. Нисходящие волокна нерва идут, в том числе, к мышцам живота, грудной клетки и диафрагмы, заставляя последние сокращаться. А это, в свою очередь, приводит к закрытию голосовой щели, с последующим ее открытием и выталкиванием воздуха «под давлением». Что и называется кашлем.
При этом, в зависимости от патологии, характер кашля сильно меняется.
Когда какой
1. Самое привычное определение кашля звучит как «сухой и влажный».
Сухой кашель возникает:
- при фарингитах и тонзиллитах,
- на ранних стадиях воспаления нижних дыхательных путей (трахея, бронхи, легкие), когда мокрота еще не образовалась;
- при аллергии,
- гастроэзофагеальном рефлюксе (забросе желудочного сока обратно в пищевод),
- хроническом поражении дыхательных путей (бронхит курильщиков, регулярное вдыхание пыли или токсичных веществ, опухоли),
- сдавлении бронхов или трахеи из вне (увеличенные лимфоузлы, опухоль грудной полости, аневризма аорты),
- на начальных стадиях опухолевых процессов в дыхательных путях.
и обусловлен раздражением упомянутых выше рецепторов.
Влажный кашель, помимо прочего, связан с усилением продукции слизи, в основном в ответ на воспаление. Ведь во время последнего количество «клеток, продуцирующих слизь, увеличивается минимум в 2 раза. А ее вязкость и «клейкость» сильно возрастает.
С одной стороны, такой механизм позволяет эффективно связывать и выводить раздражающие вещества. А с другой – повреждение эпителия дыхательных путей (например, при воспалении, ожогах, вдыхании токсинов и так далее) повышает его «липкость», что может стать причиной трудностей откашливания (непродуктивный кашель), и становится «курортом» для бактерий.
Мокрота в этом случае приобретает желтый или желто-зеленый цвет, в отличии, например, от вирусных инфекций, при которых отделяемое имеет прозрачный слизистый вид.
Кроме того, влажный кашель характерен для застойной сердечной недостаточности, и обусловлен пропотеванием плазмы крови в легкие. Если же, помимо жидкой части, в легкие «просачиваются» еще и клетки (эритроциты и прочие), то мокрота приобретает ржаво-коричневый цвет или содержит прожилки крови.
2. По «звучанию» кашель может быть:
- «лающим» (при ларингите),
- со свистом (при бронхоспазме),
- звонким, отрывистым (при хламидийной инфекции у грудных детей),
- приступообразным (кашлевые толчки непрерывно следуют один за другим) со свистом на вдохе (коклюш).
3. Кашель при глубоком вдохе возникает при нарушении эластичности легких (например, аллергический альвеолит), гиперреактивности бронхов (бронхиальная астма), а также плеврите, кашель при котором сопровождается еще и болью в грудной клетке.
4. Ночной кашель может признаком аллергии на перо или пух постельных принадлежностей, а также синуситов или гастроэзофагеального рефлюкса (затекание слизи из пазух или желудочного сока в дыхательные пути в горизонтальном положении).
5. А кашель при физической нагрузке характерен для бронхиальной астмы и сердечной недостаточности.
Какие анализы
Самой частой причиной острого кашля, бесспорно, является воспаление. А, чтобы понять его характер, необходим клинический анализ крови с лейкоцитарной формулой.
Повышение нейтрофилов здесь – признак бактериального поражения, лимфоциты – говорят в пользу вирусов, а подъем уровня эозинофилов характерен для аллергии.
Последняя, кстати, сопровождается эозинофилией далеко не во всех случаях, поэтому при подозрении на аллергическую природу кашля также показан анализ крови на IgE общий.
С учетом эпидемической обстановки, может понабиться и диагностика возбудителя, например:
- , ,
- или сезонные вирусы (адено-, рино-, бокавирусы, респираторно-синтициальный вирус, парагрипп и другие).
А в случае бактериальной инфекции – посев мазка из зева или мокроты для определения вида возбудителя, его количества и чувствительности к антибиотикам.
При этом, длительный кашель бактериальной природы может быть обусловлен «заселением» микоплазм или хламидий, и в этом случае для выявления нужен мазок методом ПЦР на хламидофиллы и микоплазмы пневмонии. А при подозрении на туберкулез, помимо реакции Манту, Диаскинтеста и флюрографии, делают анализ крови T-Spot или квантифероновый тест.
Гастроэзофагеальный рефлюкс чаще подтверждают с помощью эндоскопии (ФГДС), при подозрении на гастрит можно воспользоваться анализом крови «Гастрокомплекс».
А сердечную недостаточность, помимо УЗИ сердца и ЭКГ, можно обнаружить с помощью анализа крови на натрийуретический пептид (BNP).

врач клинической лабораторной диагностики, врач-онколог, специалист научно-консультационного отдела лаборатории KDL. Стаж работы 15 лет
Рвота
Рвота – это рефлекторное извержение через рот содержимого желудка, а иногда и двенадцатиперстной кишки.

Рвотный рефлекс является довольно сложным – в нем участвуют различные группы мышц. Управляется он рвотным центром, расположенным в стволе головного мозга. По своей природе рвота – это механизм, с помощью которого организм защищается от отравления. В норме рвота – это реакция на попадание в желудочно-кишечный тракт токсичных веществ или просто того, что невозможно переварить – например, слишком жирной пищи. Поэтому после приступа рвоты человек часто чувствует облегчение: организм очистился.
Однако интоксикация, вызвавшая рвоту, может иметь внутренний источник, то есть быть следствием какой-либо патологии или заболевания. Также возможно, что раздражение нервной системы, приводящее к рвотным спазмам, вообще не связано с состоянием желудка. Это заставляет воспринимать рвоту как весьма серьезный, и даже грозный симптом. Приступ рвоты – это практически всегда достаточный повод, чтобы обратиться к врачу. При повторяющихся приступах к врачу надо обращаться обязательно!
Причины рвоты
В большинстве случаев рвота обусловлена раздражением рецепторов желудка или, говоря медицинским языком, имеет висцеральное происхождение. Причиной чаще всего являются острые или хронические заболевания самого желудка (острое пищевое отравление, гастрит, язва желудка, пищевая аллергия). Также рецепторы желудка могут реагировать и на заболевания других органов – желчного пузыря, матки, сердца (рвота входит в комплекс возможных симптомов инфаркта миокарда).
Рвота может также иметь центральное происхождение, то есть вызываться патологиями центральной нервной системы (головного мозга), такими как менингит, энцефалит, травмы и опухоли головного мозга. Довольно часто рвота наблюдается при мигрени. Проблемы внутреннего уха также могут приводить к рвоте (в этом случае рвота может наблюдаться на фоне головокружения). При чрезмерном раздражении рецепторов внутреннего уха (при укачивании) вырвать может даже здорового человека, особенно при нетренированности вестибулярного аппарата. Иногда рвота обусловлена эмоциональным расстройством (стрессом) или представляет собой реакцию на то, что вызывает предельное отвращение (условнорефлекторная рвота).
Раздражение рвотного центра может быть вызвана токсическими веществами, переносимыми током крови (гематогенно-токсическая рвота). Токсические вещества могут попасть в организм извне (например, хлор или угарный газ – при вдыхании), а могут вырабатываться в самом организме – в результате нарушенной функции печени или почек.
Рвота и другие симптомы
Обычно рвоте предшествует тошнота, ведь, по сути, рвота есть разрешение тошноты, ее логическое завершение. То, что тошнота перешла в рвоту, свидетельствует о тяжести патологического процесса. Рвотные спазмы могут наблюдаться на фоне повышенной температуры, сопровождаться поносом. В рвотных массах помимо остатков пищи, желудочного сока и слизи может присутствовать желчь, кровь, гной.
Многократная, периодически повторяющаяся и неукротимая рвота изнуряет и обезвоживает организм, приводит к нарушению минерального обмена и кислотно-щелочного равновесия.
Когда рвота пугает
Любой приступ рвоты - опыт весьма неприятный. Даже если с разрешением приступа человек испытывает облегчение, сама рвота воспринимается как событие экстраординарное, которого в норме быть не должно. Потрясение организма, бытовые и социальные неудобства, - всё это делает рвоту процессом иного порядка по сравнению с другими рефлекторными действиями, вроде кашля или чихания. Мы всегда остро реагируем на рвоту (не оставляем ее без внимания), и это правильно.
Однако в некоторых случаях рвота нас тревожит особенно сильно. Такова рвота желчью, рвота с кровью. Родителей беспокоят случаи рвоты у ребенка. Довольно часто наблюдается рвота при беременности, обращая на себя усиленное внимание.
Об этих случаях стоит сказать отдельно:
Что делать при рвоте

Поскольку приступ рвоты может быть у каждого, полезно знать, как можно предотвратить рвоту, что делать во время и сразу после приступа и в каких случаях обязательно надо обращаться к врачу.
Предвестником рвоты является тошнота. Если вас тошнит, попробуйте открыть окно (увеличить приток кислорода), выпить немного подслащенной жидкости (это успокоит желудок), принять сидячее или лежачее положение (физическая активность усиливает тошноту и рвоту). Можно рассосать таблетку валидола. Если вас укачивает в дороге, возьмите с собой и рассасывайте в пути леденцы. Это поможет предотвратить рвоту.
Что делать во время приступа рвоты
Во время приступа важно исключить попадание рвотных масс в дыхательные пути. Больной во время рвоты ни в коем случае не должен лежать на спине. Не оставляйте без присмотра маленьких детей, если у них может быть рвота. Пожилому или ослабленному человеку необходимо помочь повернуться на бок, головой к краю кровати, поставить перед ним таз.
Что делать после приступа рвоты
После приступа надо промыть рот холодной водой. Если больной сам этого сделать не может, надо смочить кусок марли в содовом растворе и протереть ему рот.
Сразу после приступа можно выпить лишь несколько глотков воды, и то, если в рвотных массах не было крови. Попить как следует можно лишь через 2 часа, а есть – лишь через 6-8 часов после приступа. Пища должна быть диетической, щадящей; лучше всего – каша на воде, рис, нежирный суп.
При повторяющихся приступах рвоты возможно обезвоживание организма. Поэтому необходимо пить специальный раствор, восстанавливающий водно-электролитный и кислотно-щелочной баланс.
Оставьте телефон –
и мы Вам перезвоним
Когда при рвоте необходимо обратиться к врачу?
Рвота – во многих случаях признак того, что организм испытывает серьезные проблемы и нуждается в очищении, а значит, скорее всего, и в лечении. Если болезнь сопровождается рвотой, это обычно свидетельствует о том, что болезнь протекает достаточно тяжело.
Если приступ рвоты был разовым и есть основания считать, что он вызван перееданием, укачиванием, алкогольным отравлением или стрессом, прямой необходимости обращаться к врачу нет. Во всех остальных случаях консультация врача необходима. Особенно, если приступы повторяются на протяжении двух дней и более, а также при наличии сахарного диабета или других хронических заболеваний.
Иногда при рвоте требуется неотложная помощь. Надо вызывать «скорую», если:
- рвота сопровождается постоянной или сильной болью в животе;
- наблюдаются неоднократные приступы рвоты после травмы головы;
- вместе с рвотой наблюдается обезвоживание, сухость во рту, учащение мочеиспускания;
- при ухудшении умственной и функциональной активности у пожилых людей;
- в рвотных массах присутствует кровь (например, примеси в виде «кофейной гущи»).
К какому врачу обращаться при рвоте?
С жалобами на тошноту и рвоту обращаются, как правило, к гастроэнтерологу или врачу общей практики (терапевту, семейному врачу или педиатру). В случае тошноты и рвоты при беременности надо обращаться к гинекологу.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Кашель
Кашель представляет собой рефлекторную реакцию организма на раздражение слизистой оболочки дыхательных путей. Организм пытается прочистить дыхательные пути с помощью форсированного (резкого, усиленного) выдоха, имеющего характерный звук. Таким образом, кашель – это защитная реакция организма. И в то же время это симптом многих заболеваний. Позывы кашлю означают, что свободное дыхание по какой-то причине нарушено, например, по причине развития воспаления.

Кашель бывает разным. То, как мы кашляем, может помочь установить причину кашля, диагностировать вызвавшее его заболевание. Желательно обратить внимание на главные характеристики кашля, чтобы рассказать о них врачу.
Как долго длится кашель?
Для оценки клинического развития заболевания важно определить характер кашля. Он может быть острым, затяжным и хроническим. Острым считается кашель, если он присутствует менее трех недель. Такой кашель, как правило, сопровождает развитие острых заболеваний органов дыхания и служит для освобождения дыхательных путей от мокроты. Острый кашель обычно носит постоянный характер; то есть пока человек болеет, он кашляет, а снижение остроты приступов и прекращение кашля говорит о выздоровлении. Если же кашель через какое-то время возвращается снова, то речь идёт уже о затяжном кашле. Затяжным считается кашель, длящийся от 3-х недель до 3-х месяцев. Подобный кашель (месяц и дольше) означает, что заболевание, его вызывающее, развивается медленно и тяготеет к переходу в хроническую форму. Если кашель не оставляет человека более 3-х месяцев, его квалифицируют как хронический. При хроническом кашле периоды обострения чередуются с периодами ремиссии (когда кашель отсутствует). Также для хронического кашля характерна фиксация – возникновение кашля в определенное время суток. Хронический кашель – это тревожный симптом, поскольку обычно является признаком серьёзных заболеваний. Постоянный кашель теряет свою полезную функцию и сам может быть причиной развития некоторых патологий.
Является кашель сильным или слабым?
Сильный кашель соответствует, как правило, острым заболеваниям. При хронических заболеваниях характерен более слабый кашель (покашливание). Усиление кашля означает обострение заболевания.
Является кашель влажным или сухим?
Влажный (или мокрый) кашель сопровождается выделением мокроты, поэтому его ещё называют продуктивным. С мокротой из дыхательных путей удаляются микробы и продукты их жизнедеятельности. При вирусной инфекции болезнь часто начинается с сухого кашля, который впоследствии переходит во влажный. Большое значение имеет вид мокроты. Появление гноя в мокроте говорит о присоединении бактериальной инфекции. Увеличение её количества может свидетельствовать о прорыве абсцесса или ухудшении состояния. Неблагоприятным признаком является появление крови в мокроте.
Когда появляется кашель?
Кашель может не зависеть от времени суток, но в некоторых случаях кашель возникает по утрам или ночью. Если кашель имеет аллергическую природу, его возникновение обычно бывает спровоцировано контактом с аллергеном.
Другие характеристики кашля
Иногда кашель характеризуют как звонкий, грудной (при остром трахеите), грубый, «лающий» (при ларингите), глубокий, глухой (при хроническом бронхите).
Причины кашля. Заболевания, вызывающие кашель.
Причиной кашля могут быть:
- ОРЗ (грипп, ОРВИ);
- заболевания верхних дыхательных путей (хронический ринит, хронический синусит, фарингит) – в этом случае откашливаемая слизь попадает в дыхательные пути из носоглотки; ;
- острый или хронический трахеит;
- острый или хронический бронхит; (воспаление легких);
- плеврит; ;
- опухолевые процессы (в том числе рак легкого);
- туберкулез;
- сердечная недостаточность;
- аскаридиоз (поражение глистами аскаридами);
- курение;
- вдыхание загрязненного воздуха (кашель присущ представителям некоторых профессий – шахтерам, столярам, плотникам);
- приём некоторых лекарств, применяющихся при лечении болезней сердца и гипертонии.
Кашель у ребенка
У детей причиной кашля могут быть также:
- ; ;
- ротовое дыхание. Если у ребенка постоянно заложен нос, и он привык дышать через рот, попадающий в дыхательные пути не прошедший через носовые пазухи холодный и сухой воздух может вызывать раздражение слизистой и кашель;
- попадание инородного тела в дыхательные пути. В этом случае кашель начинается внезапно, ребенок краснеет и начинает задыхаться. Необходимо помочь ребенку откашлять инородный предмет, для чего следует, прижав его грудь и живот к твердой поверхности постучать между лопатками или подержать его вниз головой и потрясти, постукивая по спине. Если помочь не удалось, ребенка следует немедленно доставить в больницу.
Кашель – это повод обратиться к врачу
Кашель – весьма распространённый симптом. Очень часто он сочетается с другими симптомами, такими как насморк, повышение температуры, боль в горле или боль в груди. В подобных случаях мы, как правило, своевременно прибегаем к врачебной помощи.
Но в других случаях кашель может быть единственным симптомом: другие симптомы полностью отсутствуют или проявляются смазано. И тогда возникает иллюзия, что ничего серьёзного нет и к врачу можно не обращаться. При этом кашель часто является хроническим, поскольку именно хронический кашель, как правило, выступает как изолированный симптом.
Это – опасное заблуждение. Так как многие тяжелые заболевания (опухоли, рак легкого) на начальных стадиях могут проявляться лишь кашлем. При сердечной недостаточности больной может жаловаться на кашель и не обращать внимания на другие симптомы (одышку, слабость, головокружение, гипертонию). Поэтому если кашель не оставляет Вас в течение нескольких недель (кашель больше месяца – это уже затяжной кашель) или если Вы заметили усиление кашля утром или в ночное время, обязательно обратитесь к врачу.
Если ребенок кашляет, покажите его врачу. Детский иммунитет слабее, чем у взрослого человека, поэтому за состоянием здоровья ребенка требуется более чуткий контроль. Возможно, ребёнок просто прокашливается (здоровый ребёнок может кашлять до 10-15 раз в сутки – таким образом его организм прочищает дыхательные пути от пыли и микробов), а может быть у него развивается воспалительный процесс в носоглотке или нарушено носовое дыхание..
К какому врачу надо обращаться при кашле
С жалобой на кашель следует обращаться к врачу общей практики – семейному врачу или терапевту. Длительный, непроходящий кашель – повод для обращения к врачу-пульмонологу. Ребёнка с кашлем надо показать педиатру.
Боль в области поясницы
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% - заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
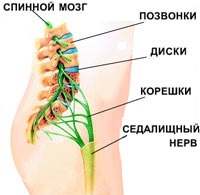
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
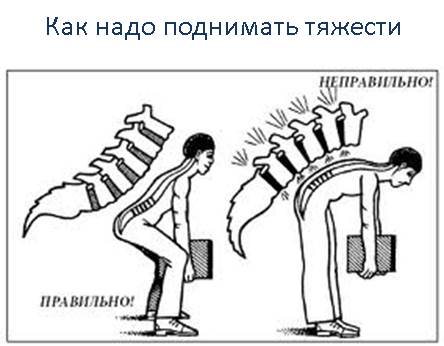
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
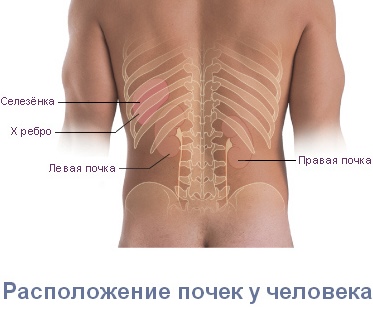
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
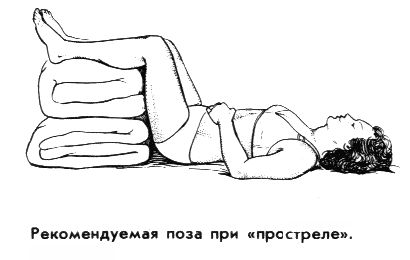
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы; и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания; ; ;
- а также другие исследования.
Читайте также:
